-
科室:
神经外科
-
别名:
cerebral convexity meningima
-
症状:
癫痫样发作
-
发病部位:
暂无
-
多发人群:
60岁以上老年女性
-
相关疾病:
脑膜瘤
大脑凸面脑膜瘤是指大脑半球外侧面上的脑膜瘤,主要包括大脑半球额、顶、枕、颞各叶的脑膜瘤和外侧裂部位脑膜瘤,在肿瘤和矢状窦之间有正常脑组织。临床可能仅表现为癫痫症状,易被忽略。大脑凸面脑膜瘤可有三种类型: 1.第一种类型 脑膜瘤主要侵蚀颅骨向外生长,骨膜也受累,而对大脑半球表面的压迫和粘连较轻。 2.第二种类型 脑膜瘤主要长入颅腔内,肿瘤与脑膜紧密粘连,血供主要来源于硬脑膜。脑皮质被压凹陷,形成深入的肿瘤窝。肿瘤与肿瘤窝粘连很紧,脑实质也可有动脉供应之。相应的颅骨部分则有刺激性增生变化(内生性骨疣)。 3.第三种类型 是脑膜瘤长入脑实质内,在硬脑膜上的根部很小,而在脑内的肿瘤结节则较大,血供主要来自脑内,这种类型的脑膜瘤手术时切记不能过多地损伤脑组织。[收起]
大脑凸面脑膜瘤是指大脑半球外侧面上的脑膜瘤,主要包括大脑半球额、顶、枕、颞各叶的脑膜瘤和外侧裂部位脑膜瘤,在肿瘤和矢状窦之间有正常脑组织。临床可能仅表现为癫痫症状,易被忽略。大脑凸面脑膜瘤可有三种类型: 1.第一种类型 脑膜瘤主要侵蚀颅骨向外生长,骨膜也受累,而对大脑半球表面的压迫和粘连较轻。 2.第二种类型 脑膜瘤主要长入颅腔内,肿瘤与脑膜紧密粘连,血供主要来源于硬脑膜。脑皮质被压凹陷,形成深入的肿瘤窝。肿瘤与肿瘤窝粘连很紧,脑实质也可有动脉供应之。相应的颅骨部分则有刺激性增生变化(内生性骨疣)。 3.第三种类型 是脑膜瘤长入脑实质内,在硬脑膜上的根部很小...[详细]
早期曾有人认为,本病与脑外伤有关,但是近年来研究表明二者没有因果关系。
大脑凸面脑膜瘤的病理类型以内皮型和纤维型最多见,肿瘤多呈球形,与硬脑膜有广泛的粘连,并可向外发展侵犯颅骨,出现骨质发生增生、吸收和破坏等改变。肿瘤接受颈内动脉及颈外动脉的双重血供。
大脑凸面脑膜瘤病史一般较长,因肿瘤所在的部位不同而异,主要包括以下几个方面: 1.颅内压增高症状 见于80%的患者,由于肿瘤生长缓慢,颅内高压症状一般出现较晚。肿瘤若位于大脑“非功能区”,如额极,较长时间内患者可只有间歇性头痛,头痛多位于额部和眶部,呈进行性加重,随之出现恶心、呕吐和视盘水肿,也可继发视神经萎缩。 2.癫痫发作 额顶叶及中央沟区的凸面脑膜瘤可致局限性癫痫,或由局限性转为癫痫大发作。癫痫的发作多发生于病程的早期和中期,以癫痫为首发症状者较多。 3.运动和感觉障碍 多见于病程中晚期,随着肿瘤的不断生长,病人常出现对侧肢体麻木和无力,上肢常较下肢重,中枢性面瘫较为明显。颞叶的凸面脑膜瘤可出现以上肢为主的中枢性瘫痪。肿瘤位于优势半球者尚有运动性和感觉性失语。肿瘤位于枕叶可有同向偏盲。 4.头部骨性包块 因肿瘤位置表浅,易侵犯颅骨,病人头部常出现骨性包块,同时伴有头皮血管扩张。[收起]
大脑凸面脑膜瘤病史一般较长,因肿瘤所在的部位不同而异,主要包括以下几个方面: 1.颅内压增高症状 见于80%的患者,由于肿瘤生长缓慢,颅内高压症状一般出现较晚。肿瘤若位于大脑“非功能区”,如额极,较长时间内患者可只有间歇性头痛,头痛多位于额部和眶部,呈进行性加重,随之出现恶心、呕吐和视盘水肿,也可继发视神经萎缩。 2.癫痫发作 额顶叶及中央沟区的凸面脑膜瘤可致局限性癫痫,或由局限性转为癫痫大发作。癫痫的发作多发生于病程的早期和中期,以癫痫为首发症状者较多。 3.运动和感觉障碍 多见于病程中晚期,随着肿瘤的不断生长,病人常出现对侧肢体麻木和无力,上肢常较...[详细]
如进行手术治疗,可能发生以下并发症: 1.脑水肿 多由于术中操作或静脉受损所致,术中应仔细操作,术后脱水、降颅压等常规处理即可。部分患者术前即已有大片脑水肿区域,术后仍需脱水处理。 2.术后脑内血肿 原因可能是术中止血不彻底,也可能是动脉自发性破裂出血。关颅前仔细止血,增加胸腔压力,检查瘤槽创面和放置合适的引流管可有效防止该并发症,出现突然头痛、呕吐、肢体活动障碍、昏迷后应及时复查CT。若发现术后出血较多,患者出现明显的压迫或失血症状,应立即再次手术清除血肿,防止脑疝。 3.肢体偏瘫、偏盲、失语等功能障碍 多为术中损伤功能区所致,手术时仔细操作是关键,发生后应用神经营养药物可改善。少数患者因切除肿瘤后因受压脑组织血流过度灌注、水肿等原因,可发生一过性功能丧失。 4.脑膜炎 脑膜炎多发生于手术后1周左右,患者多持续高热、有颈部抵抗感、脑脊液白细胞增多,中性粒细胞比例增高,但脑脊液细菌培养可为阴性。预防脑膜炎的发生是关键,因此尽量缩短手术时间,减少肿瘤残余,术后预防性应用抗生素,拔除引流管后预防性进行腰椎穿刺都是关键。一旦确诊为脑膜炎后,应早期足量应用抗生素,多次腰椎穿刺引流脑脊液,也可以腰椎穿刺置管引流,必要时进行抗生素鞘内注射。 5.其他 如患者术前合并心、肝、肺、肾等功能障碍,术后可能会出现器官功能衰竭。[收起]
如进行手术治疗,可能发生以下并发症: 1.脑水肿 多由于术中操作或静脉受损所致,术中应仔细操作,术后脱水、降颅压等常规处理即可。部分患者术前即已有大片脑水肿区域,术后仍需脱水处理。 2.术后脑内血肿 原因可能是术中止血不彻底,也可能是动脉自发性破裂出血。关颅前仔细止血,增加胸腔压力,检查瘤槽创面和放置合适的引流管可有效防止该并发症,出现突然头痛、呕吐、肢体活动障碍、昏迷后应及时复查CT。若发现术后出血较多,患者出现明显的压迫或失血症状,应立即再次手术清除血肿,防止脑疝。 3.肢体偏瘫、偏盲、失语等功能障碍 多为术中损伤功能区所致,手术时仔细操作是关键,...[详细]
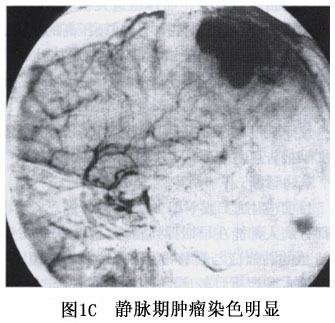
1.脑电图检查 曾是凸面脑膜瘤的辅助诊断方法之一,近年来已被CT所代替。目前脑电图的作用在于术前和术后对病人癫痫情况的估价,以及应用抗癫痫药物的疗效评定。 2.脑血管造影 可以了解肿瘤的血运情况、供血动脉的来源[颈内和(或)颈外动脉]、大脑中动脉是否受肿瘤压迫而移位及引流静脉是否通向侧裂静脉等。可见到额颞及中央区局部血供的特征性移位,枕区肿瘤血管表现不很明显,椎动脉造影可见大脑后动脉增粗。肿瘤一般由颈内、颈外动脉双重供血,动脉期可见颅内肿瘤区病理性血管,由于肿瘤血运丰富,静脉期肿瘤染色清楚,呈较浓的片状影,具有定位及定性诊断的意义。 3.CT扫描 可见肿瘤所在部位有密度均匀、增强明显的团影块,边缘完整,肿瘤周缘常可见脑组织水肿带。 4.MRI扫描 肿瘤信号与脑灰质相似。T1加权像为低到等信号,T2加权像为等或高信号,肿瘤边界清楚,常可见到包膜和引流静脉,亦可见到颅骨改变。水平位和冠状位摄片能清晰显示肿瘤与邻近结构的关系。[收起]
1.脑电图检查 曾是凸面脑膜瘤的辅助诊断方法之一,近年来已被CT所代替。目前脑电图的作用在于术前和术后对病人癫痫情况的估价,以及应用抗癫痫药物的疗效评定。 2.脑血管造影 可以了解肿瘤的血运情况、供血动脉的来源[颈内和(或)颈外动脉]、大脑中动脉是否受肿瘤压迫而移位及引流静脉是否通向侧裂静脉等。可见到额颞及中央区局部血供的特征性移位,枕区肿瘤血管表现不很明显,椎动脉造影可见大脑后动脉增粗。肿瘤一般由颈内、颈外动脉双重供血,动脉期可见颅内肿瘤区病理性血管,由于肿瘤血运丰富,静脉期肿瘤染色清楚,呈较浓的片状影,具有定位及定性诊断的意义。 3.CT扫描 可见肿瘤所在部位...[详细]
通常凸面脑膜瘤体积很大时,诊断比较容易。20世纪70年代以前本病的诊断主要依靠头颅平片和脑血管造影,70年代以后CT应用于临床,对此病可做出非常明确的诊断,而且比MRI更清楚。因在后者的图像中有时肿瘤与水肿混在一起,影响定性诊断。如术前怀疑肿瘤与矢状窦有关,需行脑血管造影或MRI加以证实。当然,对诊断凸面脑膜瘤,脑血管造影并不是必需的(图1A,B,C)。

 [收起]
通常凸面脑膜瘤体积很大时,诊断比较容易。20世纪70年代以前本病的诊断主要依靠头颅平片和脑血管造影,70年代以后CT应用于临床,对此病可做出非常明确的诊断,而且比MRI更清楚。因在后者的图像中有时肿瘤与水肿混在一起,影响定性诊断。如术前怀疑肿瘤与矢状窦有关,需行脑血管造影或MRI加以证实。当然,对诊断凸面脑膜瘤,脑血管造影并不是必需的(图1A,B,C)。...[详细]
[收起]
通常凸面脑膜瘤体积很大时,诊断比较容易。20世纪70年代以前本病的诊断主要依靠头颅平片和脑血管造影,70年代以后CT应用于临床,对此病可做出非常明确的诊断,而且比MRI更清楚。因在后者的图像中有时肿瘤与水肿混在一起,影响定性诊断。如术前怀疑肿瘤与矢状窦有关,需行脑血管造影或MRI加以证实。当然,对诊断凸面脑膜瘤,脑血管造影并不是必需的(图1A,B,C)。...[详细]
大脑凸面脑膜瘤一般都能手术完全切除,且效果较好。与肿瘤附着的硬脑膜及受侵犯的颅骨亦应切除,以防复发。 对于CT或MRI显示肿瘤周围有明显水肿者,术前几天可给予皮质激素治疗,在开颅时给予20%甘露醇1g/kg,15min内静滴完,对于减轻脑水肿,降低颅内压是有帮助的。 手术时患者头部应稍高于身体水平线,使术中出血减少。在使用装有头架的手术台上手术时,旋转头的位置时,勿使颈静脉受压。对颞部肿瘤更应注意,防止静脉回流受阻,增高颅内压。切口的设计除了要考虑到充分暴露肿瘤,保证皮瓣的血运,也还要注意病人的美观,使切口尽量隐蔽在发际内。头皮及骨瓣可一起翻转,也可钻孔后取下骨片;如颅骨被肿瘤侵犯并穿破,可咬除或用锉刀锉平被侵蚀部分;单纯内板受侵蚀,可将其煮沸30min,使瘤细胞被破坏。 翻开骨瓣是整个手术出血最多的阶段,应立即采用电凝、缝扎或沿肿瘤切开硬脑膜等方法止血。由于硬脑膜的出血多来自脑膜中动脉,因此于硬脑膜中动脉近端缝扎是比较简单易行的方法,可避免广泛的电灼硬脑膜致使其收缩,影响硬脑膜缝合。肿瘤与硬脑膜的附着点如果较宽,可沿其四周切开;如附着点小,可采用马蹄形切口。应尽可能减少脑组织的外露。被肿瘤侵蚀的硬脑膜可去除,用人工硬脑膜或筋膜修补。切除和暴露肿瘤应交替进行。可用超声吸引器将瘤内逐渐吸空,然后再从瘤表面分离,以避免过度牵拉脑组织。有些软脑膜血管向肿瘤供血,可在分离肿瘤与瘤床之间电凝后剪断,并垫以棉条,直至肿瘤从脑内分离开。 凸面脑膜瘤术后恢复较平稳,但要注意血肿或脑水肿的发生。术后病人迟迟不清醒、出现癫痫大发作、清醒后再度意识障碍以及出现新的神经功能障碍均应及时行脑CT扫描,排除术后血肿。病人术后在ICU或麻醉康复病房是最为理想的。对术前有癫痫发作者,术后应保持血中抗癫痫药的有效浓度并维持6~12h,通常给予苯巴比妥肌注,直至病人清醒后改为口服抗癫痫。有些作者认为,对大脑半球前和中1/3的脑膜瘤术后应常规给予抗癫痫药,预防癫痫发作。应用显微手术技术切除大脑凸面脑膜瘤,术后多不会出现严重的神经功能损害加重的情况。如病人有肢体运动障碍,术后应被动活动肢体,防止关节失用性僵直和深部静脉血栓形成。为防止深部静脉血栓形成,也可给病人穿弹力袜,鼓励病人及早下床活动。[收起]
大脑凸面脑膜瘤一般都能手术完全切除,且效果较好。与肿瘤附着的硬脑膜及受侵犯的颅骨亦应切除,以防复发。 对于CT或MRI显示肿瘤周围有明显水肿者,术前几天可给予皮质激素治疗,在开颅时给予20%甘露醇1g/kg,15min内静滴完,对于减轻脑水肿,降低颅内压是有帮助的。 手术时患者头部应稍高于身体水平线,使术中出血减少。在使用装有头架的手术台上手术时,旋转头的位置时,勿使颈静脉受压。对颞部肿瘤更应注意,防止静脉回流受阻,增高颅内压。切口的设计除了要考虑到充分暴露肿瘤,保证皮瓣的血运,也还要注意病人的美观,使切口尽量隐蔽在发际内。头皮及骨瓣可一起翻转,也可钻孔后取下骨片;如颅骨被...[详细]
凸面脑膜瘤手术切除效果好,本组手术死亡率1.15%。特别是应用了显微手术,术后不会增加病人的神经功能缺损。术中如能将受肿瘤侵蚀的颅骨和硬脑膜一起切除,术后复发率并不高。否则,术后复发和术后癫痫是本病两个大问题。对术后复发者可再次行开颅手术切除肿瘤。




 浙公网安备
33010902000463号
浙公网安备
33010902000463号