特发性黄斑部前膜(idiopathic macular epiretinal membrane,IMEM)是一种与年龄相关的增生性疾病,表现为黄斑部视网膜前膜形成及其收缩导致的继发性改变。多数患者无症状,少数有缓慢进展的视功能损害。特发性黄斑部前膜与各种眼部病变无关,如:眼部手术、眼内光凝、眼球挫伤或穿通伤、糖尿病视网膜病变、眼部炎症、视网膜血管性病变、视网膜裂孔或黄斑裂孔等。 从病程上讲,特发性黄斑部前膜一般起病隐匿,病情进展缓慢。当“突然”的视物变形或视力下降等症状出现后,经过短暂的时期,90%以上的患者视力开始稳定。少数呈进行性发展,视力严重下降。如果黄斑前膜自发地与视网膜分离...[详细]
1.发病原因不详 膜的本质是由来自于视网膜的细胞及其各种衍生物或代谢产物所构成。根据临床和细胞学研究,原发性黄斑前膜的形成主要与玻璃体后脱离和来自视网膜的细胞向黄斑区迁移积聚有关,这些细胞能形成具有收缩能力的纤维膜(图1)。 (1)玻璃体后脱离:临床所见原发性黄斑前膜绝大多数(80%~95%)发生于玻璃体后脱离之后,此符合老年性玻璃体变化的规律,故多见于老年人。在玻璃体后脱离的过程中,由于玻璃体对视网膜的牵引作用,拉松了视网膜内界膜,刺激了视网膜表面的星状细胞,使之能透过受损的内界膜向视网膜内表面迁移;另一方面,视网膜表面由于失去玻璃体附着后,有利于视网膜表面细胞增殖并向黄...[详细]
1.玻璃体后脱离在特发性黄斑部前膜形成中的作用 玻璃体后脱离(posterior vitreous detachment,PVD)在65岁以上的老年人中发生率为60%以上,从60到70岁,其发生率由20%提高到52%。在特发性黄斑部前膜患者中,玻璃体后脱离是最常见的眼部伴随改变,发生率为57%~100%,多数是完全性玻璃体后脱离。同样在发生玻璃体后脱离的患者中,特发性黄斑部前膜的发生率也很高。推测当玻璃体出现后脱离时,局部视网膜解剖结构发生了相应的变化,使视网膜更容易遭受损伤。玻璃体后脱离时,对后极部产生牵引力,内界膜的薄弱区受此牵拉,容易产生破损,这是造成视网膜表面细胞增生和黄斑前膜形成的...[详细]
1.症状 特发性黄斑部前膜的常见症状有视力下降、视物变小、视物变形和单眼复视。疾病早期可无症状。当黄斑前膜影响到黄斑中心凹时可出现视力改变,通常为轻度或中度下降,很少低于0.1。当出现黄斑部水肿皱褶时,可引起明显的视力下降或视物变形,Amsler方格表可查出视物变形。当发生玻璃体完全后脱离、黄斑前膜与视网膜分离时,症状可以自行缓解,视力恢复,但这种情况比较少见。 视功能受影响的原因包括以下几个方面:①混浊的黄斑前膜遮挡中心凹;②黄斑区视网膜受到牵引而变形;③黄斑部水肿;④由于黄斑前膜的牵引导致局部视网膜缺血。症状的严重程度与黄斑前膜的类型相关,如果黄斑前膜比较薄,95%的患眼可以维...[详细]
黄斑前膜增厚可以造成视网膜变形、水肿、小出血斑、棉絮斑及局部浆液性视网膜脱离。
无特殊实验室检查。
1.FFA检查 FFA能清晰地显示黄斑区毛细血管拱环的形态,病变小血管的变形、扭曲现象,以及来自病变区域的异常强荧光、荧光遮蔽或点状、不规则状的荧光渗漏。 在特发性黄斑部前膜早期,眼底表现仅有玻璃纸或丝绸样反光,尚未出现视网膜被牵引造成的改变,这时荧光血管造影一般无明显异常改变。有时能发现RPE损害造成的透见荧光。 随着疾病的发展,黄斑区视网膜被牵引而出现一系列的病理生理改变,荧光血管造影表现主要有: (1)黄斑区的小血管受黄斑前膜的牵拉,迂曲蛇行或变直。黄斑拱环变小、变形或移位(图3)。根据血管被牵拉的程度,Maguire等将特发性黄斑部前膜的眼底荧光血管造影...[详细]
根据眼底改变及眼底血管造影可以明确诊断。
手术适应证及手术时机:特发性黄斑部前膜的手术治疗并无统一标准。手术与否取决于患者症状、视力下降程度、视力要求、是否伴随眼部其他疾病、年龄以及对侧眼情况等。 以下几种情况可考虑手术: 1.视力在0.1或以下,不伴随永久性黄斑损害。 2.视力0.4以上,但有严重的复视、视物变形等症状(要求更好的视力效果的患者,可由熟练的术者尝试手术)。 3.视力较好,但荧光造影显示已有荧光素渗漏或黄斑部水肿。 4.视网膜脱离术后的黄斑前膜应待其稳定,无活动性收缩后方可手术。
手术治疗特发性黄斑部前膜的预后一般较好,影响预后的因素包括术前已经存在的黄斑不可逆损害、明显的视力下降和(或)视物变形等症状的出现及持续时间、是否存在黄斑囊样水肿、膜的厚度、膜的形态特征、手术过程中有无损伤、膜的残留程度以及有无术后并发症等。
目前没有相关内容描述。

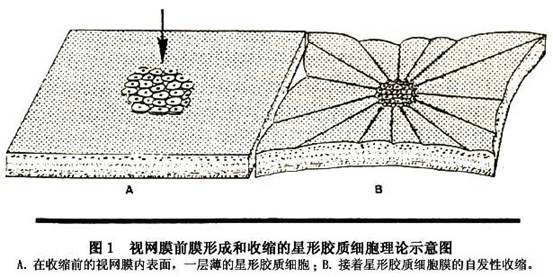 (1)玻璃体后脱离:临床所见原发性黄斑前膜绝大多数(80%~95%)发生于玻璃体后脱离之后,此符合老年性玻璃体变化的规律,故多见于老年人。在玻璃体后脱离的过程中,由于玻璃体对视网膜的牵引作用,拉松了视网膜内界膜,刺激了视网膜表面的星状细胞,使之能透过受损的内界膜向视网膜内表面迁移;另一方面,视网膜表面由于失去玻璃体附着后,有利于视网膜表面细胞增殖并向黄斑区迁移。再者玻璃体后脱离后,残留于黄斑部表面的薄层玻璃体后皮质及其中的玻璃体细胞,促使视网膜表面细胞向黄斑部迁移和滞留。 (2)细胞迁移:用免疫组化及电子显微镜的检查方法,对黄斑前膜的细胞及细胞外成分作了分析研究。在原发性黄斑前膜中的主要细胞成分是Müller细胞,它们可穿越完整的内界膜。其次是色素上皮细胞,可能具有穿越无孔视网膜的能力,或通过周边部细微裂孔向视网膜内表面迁移。另一些细胞包括成纤维细胞、肌原纤维母细胞、神经胶质细胞、透明细胞、周细胞和巨噬细胞,这些细胞可能来自视网膜血循环,有的属于玻璃体内自身的细胞成分。细胞外基质(如fibronectine、vitronectine和thrombospondine等)来自血-视网膜屏障破损处的血浆,或由迁移至视网膜表面的色素上皮合成。视网膜前细胞通过这些物质相互连接并形成纤维性膜组织,其中的肌原纤维母细胞的收缩可引起膜的收缩,从而牵引视网膜,引起一系列病理改变和临床症状。 2.根据引起前膜的原发性眼病及构成前膜的细胞成分不同,继发性黄斑前膜大致可分成2类: (1)孔源性视网膜脱离及其复位手术操作(如电凝、冷凝或光凝,术中或术后的出血或葡萄膜反应等)引起,称为黄斑皱褶(macular pucker)。它是临床最常见的一种继发性黄斑前膜,发生率高达50%以上,常在术后数周至数月发生。此类前膜组成以色素上皮细胞为主,来自视网膜的色素上皮层,穿过视网膜裂孔移至黄斑区。孔源性视网膜脱离手术后形成黄斑前膜的危险因素是: ①患者年龄较大。 ②术前视网膜条件差,如视网膜全脱离,玻璃体视网膜增殖病变(PVR)明显,出现视网膜固定皱褶者。 ③术前或术后有玻璃体积血。 ④穿刺或切开巩膜脉络膜放液,尤其多处放液者。 ⑤术中使用,尤其大范围、过量电凝、冷凝或光凝者。 (2)视网膜血管病、炎症或外伤等均可继发黄斑前膜。其他眼病例如糖尿病视网膜病变、视网膜静脉阻塞、后葡萄膜炎、Bechet病、Eales病、玻璃体积血、Von-Hippel病、眼内肿瘤、眼球外伤、眼内容物炎等也可引起。由于原发眼病不同,前膜的细胞成分不尽相同,例如炎症性者以炎症细胞常见,伴以上皮或神经胶质细胞。 鉴于原发眼病的存在,继发性黄斑前膜影响视力的程度常难以判断。而且大部分病眼前膜的发展缓慢,后期常处于稳定状态,玻璃体后脱离不多见,且约40%存在黄斑囊样变性。
(1)玻璃体后脱离:临床所见原发性黄斑前膜绝大多数(80%~95%)发生于玻璃体后脱离之后,此符合老年性玻璃体变化的规律,故多见于老年人。在玻璃体后脱离的过程中,由于玻璃体对视网膜的牵引作用,拉松了视网膜内界膜,刺激了视网膜表面的星状细胞,使之能透过受损的内界膜向视网膜内表面迁移;另一方面,视网膜表面由于失去玻璃体附着后,有利于视网膜表面细胞增殖并向黄斑区迁移。再者玻璃体后脱离后,残留于黄斑部表面的薄层玻璃体后皮质及其中的玻璃体细胞,促使视网膜表面细胞向黄斑部迁移和滞留。 (2)细胞迁移:用免疫组化及电子显微镜的检查方法,对黄斑前膜的细胞及细胞外成分作了分析研究。在原发性黄斑前膜中的主要细胞成分是Müller细胞,它们可穿越完整的内界膜。其次是色素上皮细胞,可能具有穿越无孔视网膜的能力,或通过周边部细微裂孔向视网膜内表面迁移。另一些细胞包括成纤维细胞、肌原纤维母细胞、神经胶质细胞、透明细胞、周细胞和巨噬细胞,这些细胞可能来自视网膜血循环,有的属于玻璃体内自身的细胞成分。细胞外基质(如fibronectine、vitronectine和thrombospondine等)来自血-视网膜屏障破损处的血浆,或由迁移至视网膜表面的色素上皮合成。视网膜前细胞通过这些物质相互连接并形成纤维性膜组织,其中的肌原纤维母细胞的收缩可引起膜的收缩,从而牵引视网膜,引起一系列病理改变和临床症状。 2.根据引起前膜的原发性眼病及构成前膜的细胞成分不同,继发性黄斑前膜大致可分成2类: (1)孔源性视网膜脱离及其复位手术操作(如电凝、冷凝或光凝,术中或术后的出血或葡萄膜反应等)引起,称为黄斑皱褶(macular pucker)。它是临床最常见的一种继发性黄斑前膜,发生率高达50%以上,常在术后数周至数月发生。此类前膜组成以色素上皮细胞为主,来自视网膜的色素上皮层,穿过视网膜裂孔移至黄斑区。孔源性视网膜脱离手术后形成黄斑前膜的危险因素是: ①患者年龄较大。 ②术前视网膜条件差,如视网膜全脱离,玻璃体视网膜增殖病变(PVR)明显,出现视网膜固定皱褶者。 ③术前或术后有玻璃体积血。 ④穿刺或切开巩膜脉络膜放液,尤其多处放液者。 ⑤术中使用,尤其大范围、过量电凝、冷凝或光凝者。 (2)视网膜血管病、炎症或外伤等均可继发黄斑前膜。其他眼病例如糖尿病视网膜病变、视网膜静脉阻塞、后葡萄膜炎、Bechet病、Eales病、玻璃体积血、Von-Hippel病、眼内肿瘤、眼球外伤、眼内容物炎等也可引起。由于原发眼病不同,前膜的细胞成分不尽相同,例如炎症性者以炎症细胞常见,伴以上皮或神经胶质细胞。 鉴于原发眼病的存在,继发性黄斑前膜影响视力的程度常难以判断。而且大部分病眼前膜的发展缓慢,后期常处于稳定状态,玻璃体后脱离不多见,且约40%存在黄斑囊样变性。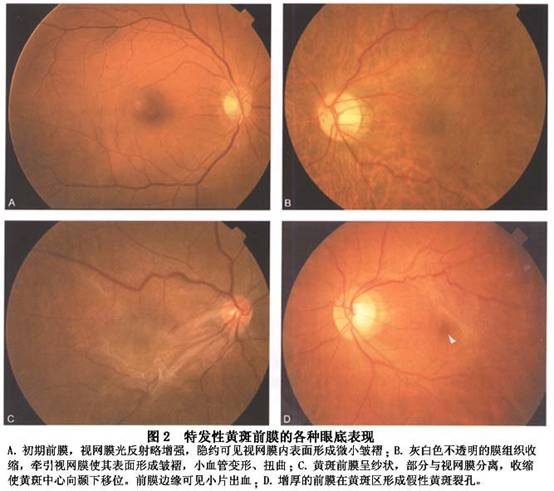 多数黄斑前膜都局限在视盘和血管弓范围内,极少数病例可超越血管弓,甚至达赤道部。
多数黄斑前膜都局限在视盘和血管弓范围内,极少数病例可超越血管弓,甚至达赤道部。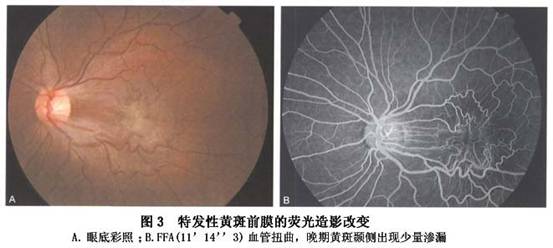 (2)在进行性发展的特发性黄斑部前膜中,由于膜的牵拉使血管屏障受损,出现染料渗漏,有时还可见膜染色。 (3)有黄斑囊样水肿者呈星形或花瓣状渗漏。由于黄斑区被牵引,黄斑囊样水肿多不典型,呈不规则的荧光积存。 (4)如果黄斑前膜较厚,可表现为不同程度的荧光遮蔽。极少数情况下,局部视网膜浅层伴随微小出血斑,也表现为荧光遮蔽。 2.OCT检查 光学相干断层成像是20世纪90年代研制出来的一种新型非接触性、非侵入性断层成像技术。采用光反射进行测量,其轴向分辨力高达10μm,能显示眼后段的显微形态结构,类似于活体组织病理学观察。OCT检查对特发性黄斑部前膜的观察非常直观、确切,显示率达到90%以上,可以诊断菲薄的透明黄斑前膜,提供黄斑前膜及其深部的视网膜切面特征,分析黄斑前膜的位置、形态、厚度及与视网膜玻璃体的关系,确定是否存在黄斑囊样水肿、全层孔、板层孔或假性黄斑裂孔,以及是否存在黄斑区浅脱离。 通过OCT检查即可明确黄斑前膜的诊断,特别是在早期临床表现轻微,眼底检查仅出现玻璃膜样反光时,OCT即能显示出黄斑前膜。在OCT检查中其主要表现为: (1)与黄斑部视网膜内层相连的中高增强增宽的光带,有时前膜与视网膜内表面广泛粘连而难以分辨其界限,有时可呈团块状向玻璃体腔凸起。 (2)视网膜增厚,如果伴有黄斑部水肿,可见中心凹凹陷变浅或消失。 (3)如果黄斑前膜围绕中心凹,产生向心性收缩,中心凹呈陡峭状或狭小的外形,形成假性黄斑裂孔。 (4)如果神经上皮层部分缺失,则形成板层黄斑裂孔(图4)。通过OCT检查还可以定量测量黄斑前膜的厚度。Wilkins等对169眼黄斑前膜进行测量,平均厚度为(61±28)μm。
(2)在进行性发展的特发性黄斑部前膜中,由于膜的牵拉使血管屏障受损,出现染料渗漏,有时还可见膜染色。 (3)有黄斑囊样水肿者呈星形或花瓣状渗漏。由于黄斑区被牵引,黄斑囊样水肿多不典型,呈不规则的荧光积存。 (4)如果黄斑前膜较厚,可表现为不同程度的荧光遮蔽。极少数情况下,局部视网膜浅层伴随微小出血斑,也表现为荧光遮蔽。 2.OCT检查 光学相干断层成像是20世纪90年代研制出来的一种新型非接触性、非侵入性断层成像技术。采用光反射进行测量,其轴向分辨力高达10μm,能显示眼后段的显微形态结构,类似于活体组织病理学观察。OCT检查对特发性黄斑部前膜的观察非常直观、确切,显示率达到90%以上,可以诊断菲薄的透明黄斑前膜,提供黄斑前膜及其深部的视网膜切面特征,分析黄斑前膜的位置、形态、厚度及与视网膜玻璃体的关系,确定是否存在黄斑囊样水肿、全层孔、板层孔或假性黄斑裂孔,以及是否存在黄斑区浅脱离。 通过OCT检查即可明确黄斑前膜的诊断,特别是在早期临床表现轻微,眼底检查仅出现玻璃膜样反光时,OCT即能显示出黄斑前膜。在OCT检查中其主要表现为: (1)与黄斑部视网膜内层相连的中高增强增宽的光带,有时前膜与视网膜内表面广泛粘连而难以分辨其界限,有时可呈团块状向玻璃体腔凸起。 (2)视网膜增厚,如果伴有黄斑部水肿,可见中心凹凹陷变浅或消失。 (3)如果黄斑前膜围绕中心凹,产生向心性收缩,中心凹呈陡峭状或狭小的外形,形成假性黄斑裂孔。 (4)如果神经上皮层部分缺失,则形成板层黄斑裂孔(图4)。通过OCT检查还可以定量测量黄斑前膜的厚度。Wilkins等对169眼黄斑前膜进行测量,平均厚度为(61±28)μm。 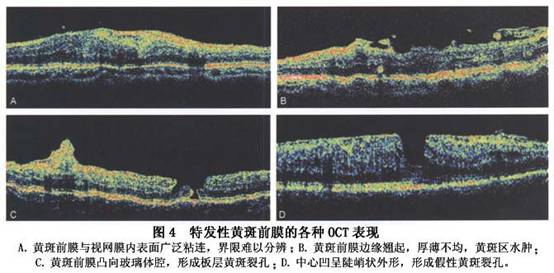 3.视野检查 视野检查作为一种心理物理学检查方法,通过对黄斑阈值的测定,可以较准确地反映黄斑部疾病的早期改变。利用自动视野计,可以根据黄斑病变范围进行相应的区域性光敏感度分析。早期特发性黄斑部前膜可无视野异常,晚期的视野改变多数为不同程度的光敏感度下降(图5)。利用光敏感度及光阈值的波动,可以对特发性黄斑部前膜的病程进展及手术效果进行视功能评价。
3.视野检查 视野检查作为一种心理物理学检查方法,通过对黄斑阈值的测定,可以较准确地反映黄斑部疾病的早期改变。利用自动视野计,可以根据黄斑病变范围进行相应的区域性光敏感度分析。早期特发性黄斑部前膜可无视野异常,晚期的视野改变多数为不同程度的光敏感度下降(图5)。利用光敏感度及光阈值的波动,可以对特发性黄斑部前膜的病程进展及手术效果进行视功能评价。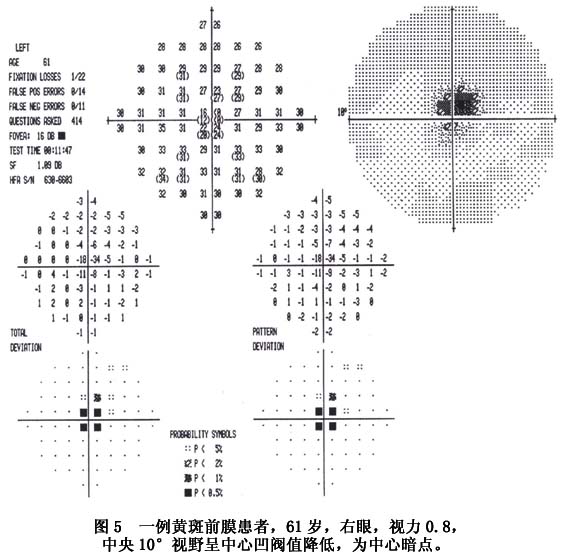 4.视觉电生理检查 测定黄斑功能常选用的视觉电生理检查包括明视视网膜电图、暗视红光和明视红光视网膜电图、闪烁光视网膜电图、局部黄斑视网膜电图(local macular electroretinogram)、多焦视网膜电图(multifocal electroretinogram,mfERG)、视觉诱发电位等。其中多焦视网膜电图检查具有客观、准确、定位、定量的特点,能够更加精确、敏感、快速地测定后极部视网膜23°范围内的视功能。特发性黄斑部前膜对视网膜电活动影响不大,早期的视觉电生理检查一般无明显异常,晚期局部黄斑视网膜电图和多焦视网膜电图可出现不同程度的波幅降低。被认为可能与黄斑前膜对视网膜组织的牵拉,造成视锥细胞的排列方向发生改变以及屈光间质透明度下降等有关。这两项检查作为评价视功能的客观和较敏感的指标,对分析病情进展和手术效果有重要意义。 5.细胞纤维性视网膜前膜的构成 主要由细胞成分及由这些细胞所产生的胶原纤维共同组成。 (1)细胞成分:到目前为止所有的研究都证实了前膜的细胞成分是多源性的。单纯性视网膜前膜,神经胶质细胞是最主要的细胞成分。而复合性视网膜前膜的细胞成分则复杂得多,其中主要有神经胶质细胞、色素上皮细胞及成纤维样细胞,此外还有玻璃体细胞、炎症细胞及巨噬细胞等。鉴别增殖膜中的细胞,即使使用电子显微镜有时也是十分困难的,因此有时需要靠免疫组化的方法来鉴定。现将主要的细胞形态学特点简述如下: ①神经胶质细胞:它不但是单纯性前膜的主要成分,也是复合性前膜中最常见的细胞成分之一。神经胶质细胞包括2种,即Müller细胞及星状胶质细胞,这2种细胞体积都较大。Müller细胞具有有角的核,核染色质浓,有极性,胞质突起、微绒毛及基膜。胞质中有丰富的胞质中间丝(10nm),亦可有微丝。此外还可见到滑面内质网、糖原体、游离核糖体、线粒体及高尔基器等。星状胶质细胞则具有椭圆形核,长的胞质突起,在血管周围处可见基膜,胞质中亦可见主要的细胞器及丰富的中间丝,但滑面内质网较Müller细胞少(图6)。
4.视觉电生理检查 测定黄斑功能常选用的视觉电生理检查包括明视视网膜电图、暗视红光和明视红光视网膜电图、闪烁光视网膜电图、局部黄斑视网膜电图(local macular electroretinogram)、多焦视网膜电图(multifocal electroretinogram,mfERG)、视觉诱发电位等。其中多焦视网膜电图检查具有客观、准确、定位、定量的特点,能够更加精确、敏感、快速地测定后极部视网膜23°范围内的视功能。特发性黄斑部前膜对视网膜电活动影响不大,早期的视觉电生理检查一般无明显异常,晚期局部黄斑视网膜电图和多焦视网膜电图可出现不同程度的波幅降低。被认为可能与黄斑前膜对视网膜组织的牵拉,造成视锥细胞的排列方向发生改变以及屈光间质透明度下降等有关。这两项检查作为评价视功能的客观和较敏感的指标,对分析病情进展和手术效果有重要意义。 5.细胞纤维性视网膜前膜的构成 主要由细胞成分及由这些细胞所产生的胶原纤维共同组成。 (1)细胞成分:到目前为止所有的研究都证实了前膜的细胞成分是多源性的。单纯性视网膜前膜,神经胶质细胞是最主要的细胞成分。而复合性视网膜前膜的细胞成分则复杂得多,其中主要有神经胶质细胞、色素上皮细胞及成纤维样细胞,此外还有玻璃体细胞、炎症细胞及巨噬细胞等。鉴别增殖膜中的细胞,即使使用电子显微镜有时也是十分困难的,因此有时需要靠免疫组化的方法来鉴定。现将主要的细胞形态学特点简述如下: ①神经胶质细胞:它不但是单纯性前膜的主要成分,也是复合性前膜中最常见的细胞成分之一。神经胶质细胞包括2种,即Müller细胞及星状胶质细胞,这2种细胞体积都较大。Müller细胞具有有角的核,核染色质浓,有极性,胞质突起、微绒毛及基膜。胞质中有丰富的胞质中间丝(10nm),亦可有微丝。此外还可见到滑面内质网、糖原体、游离核糖体、线粒体及高尔基器等。星状胶质细胞则具有椭圆形核,长的胞质突起,在血管周围处可见基膜,胞质中亦可见主要的细胞器及丰富的中间丝,但滑面内质网较Müller细胞少(图6)。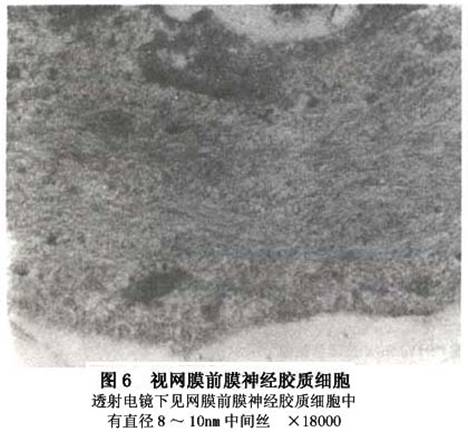 ②色素上皮细胞:它是复合性视网膜前膜中主要细胞成分之一,尤其对于孔源性视网膜脱离者,被认为是最主要的细胞成分。色素上皮细胞常呈立方形,单层生长,靠近玻璃体之细胞间有连接复合物,大的球形细胞核常有双核仁,有极性,表面常有较多之微绒毛,底部有发育好的基膜,胞质中常有色素颗粒,有时吞噬体中亦含色素颗粒,有丰富的粗面或滑面内质网及游离核糖体。有丰富的胞质内微丝(4~6nm)(图7)。
②色素上皮细胞:它是复合性视网膜前膜中主要细胞成分之一,尤其对于孔源性视网膜脱离者,被认为是最主要的细胞成分。色素上皮细胞常呈立方形,单层生长,靠近玻璃体之细胞间有连接复合物,大的球形细胞核常有双核仁,有极性,表面常有较多之微绒毛,底部有发育好的基膜,胞质中常有色素颗粒,有时吞噬体中亦含色素颗粒,有丰富的粗面或滑面内质网及游离核糖体。有丰富的胞质内微丝(4~6nm)(图7)。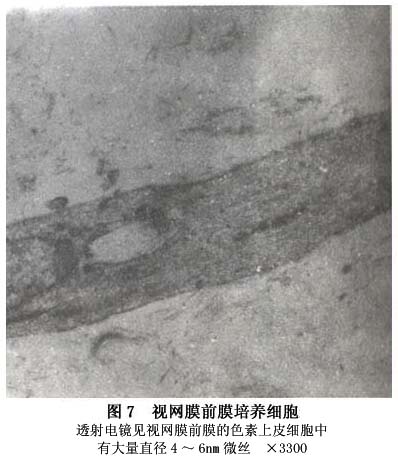 (2)细胞间质:细胞纤维性视网膜前膜的细胞间质主要含有大量直径为20~25nm的胶原纤维,它比正常的玻璃体胶原纤维要粗1倍左右(图8)。故认为是由前膜中的细胞所产生的。视网膜色素上皮细胞、神经胶质细胞及成纤维细胞均可合成胶原纤维。此外在细胞间质中还有一些蛋白质存在,其中最重要的有纤维粘连蛋白,经免疫组化染色法已被证实在前膜中大量存在。它对于促使细胞迁移,细胞互相认别、接触、蔓延及聚集均有重要作用。纤维黏连蛋白可以由视网膜前膜中的细胞产生,也可以由于血-视网膜屏障破坏,而由血浆中直接渗入前膜组织中。
(2)细胞间质:细胞纤维性视网膜前膜的细胞间质主要含有大量直径为20~25nm的胶原纤维,它比正常的玻璃体胶原纤维要粗1倍左右(图8)。故认为是由前膜中的细胞所产生的。视网膜色素上皮细胞、神经胶质细胞及成纤维细胞均可合成胶原纤维。此外在细胞间质中还有一些蛋白质存在,其中最重要的有纤维粘连蛋白,经免疫组化染色法已被证实在前膜中大量存在。它对于促使细胞迁移,细胞互相认别、接触、蔓延及聚集均有重要作用。纤维黏连蛋白可以由视网膜前膜中的细胞产生,也可以由于血-视网膜屏障破坏,而由血浆中直接渗入前膜组织中。 6. 新生血管 在血管纤维性视网膜前膜中,除了与细胞纤维性视网膜前膜一样有多种细胞成分及胶原纤维之外,还有较多的新生血管存在(图9)。在细胞成分中,神经胶质细胞为最多见者,此外,还可见有较多的纺锤状细胞,它具有均质的核、胞质丰富、嗜伊红染色阳性。前膜中有新生血管散布,它可起自视盘或其他视网膜部分,新生血管穿过之视网膜内界膜及玻璃体后界膜上均可见有破口。新生血管常呈扩张状、其管壁较厚,周围之玻璃体常呈浓缩状,并常与视网膜有粘连,粘连处附近视网膜可有脱离及萎缩性改变。在细胞间质中也有较多之纤维粘连蛋白存在。视网膜组织本身还同时有原发视网膜疾病之病理改变,如:糖尿病性视网膜病
6. 新生血管 在血管纤维性视网膜前膜中,除了与细胞纤维性视网膜前膜一样有多种细胞成分及胶原纤维之外,还有较多的新生血管存在(图9)。在细胞成分中,神经胶质细胞为最多见者,此外,还可见有较多的纺锤状细胞,它具有均质的核、胞质丰富、嗜伊红染色阳性。前膜中有新生血管散布,它可起自视盘或其他视网膜部分,新生血管穿过之视网膜内界膜及玻璃体后界膜上均可见有破口。新生血管常呈扩张状、其管壁较厚,周围之玻璃体常呈浓缩状,并常与视网膜有粘连,粘连处附近视网膜可有脱离及萎缩性改变。在细胞间质中也有较多之纤维粘连蛋白存在。视网膜组织本身还同时有原发视网膜疾病之病理改变,如:糖尿病性视网膜病 浙公网安备
33010902000463号
浙公网安备
33010902000463号