-
科室:
肝胆外科
-
别名:
胆总管囊性扩张
common bile duct cystic dilatation
先天性胆管扩张症
-
症状:
厌食
呕吐
黄疸
-
发病部位:
暂无
-
多发人群:
新生儿
-
相关疾病:
先天性消化道畸形
先天性胆总管囊肿又称胆总管囊性扩张,多属先天性发育畸形。Vater于1723年早就作过描述,至1852年Douglas才对此病的病理和症状作了详细报道,Swain于1894年报道过治疗成功的病例。
仍不清楚,对此假说繁多,大多数病例被认为是先天性发育不良所致。先天性因素具有两个方面: 1.胆管壁薄弱,有认为管壁的支撑组织存在先天性缺损,或存在异位胰腺组织使管壁处于低张状态。 2.胆总管远端梗阻,致管内压力增加,从而引起扩张。 梗阻原因可以为先天性闭锁,或在胆管发育期上皮细胞异常增生而产生狭窄;有人认为系胆总管远端自律神经不平衡而发生痉挛,或Oddi括约肌的神经肌肉共济失调所致;还有人认为系由胆总管十二指肠连接部成角,产生瓣膜样结构,而造成梗阻。引起胆总管囊性扩张的后天性病变,可能有炎症瘢痕、结石、胆管内或其周围肿瘤以及肿大的淋巴结等。新生儿肝炎可引起胆管上皮损害,导致胆管闭塞及其周围纤维化。胰腺的分泌压大于肝分泌胆汁的压力时,可使胰液易于逆流进入胆总管而引起炎症;胰腺炎或壶腹炎是引起胆总管远端梗阻的常见原因。总之,一般认为胆总管囊肿是管壁薄弱与远端梗阻二者结合的结果。[收起]
仍不清楚,对此假说繁多,大多数病例被认为是先天性发育不良所致。先天性因素具有两个方面: 1.胆管壁薄弱,有认为管壁的支撑组织存在先天性缺损,或存在异位胰腺组织使管壁处于低张状态。 2.胆总管远端梗阻,致管内压力增加,从而引起扩张。 梗阻原因可以为先天性闭锁,或在胆管发育期上皮细胞异常增生而产生狭窄;有人认为系胆总管远端自律神经不平衡而发生痉挛,或Oddi括约肌的神经肌肉共济失调所致;还有人认为系由胆总管十二指肠连接部成角,产生瓣膜样结构,而造成梗阻。引起胆总管囊性扩张的后天性病变,可能有炎症瘢痕、结石、胆管内或其周围肿瘤以及肿大的淋巴结等。新生儿肝炎可引起胆管上皮...[详细]
胆总管囊肿的分型方法不一,但多数趋向于分为3型: 1.普通型 为最常见的一种,占80%以上,胆总管呈梭形或动脉瘤样扩张,末端狭窄,肝内胆管通常为正常状态,胆囊与胆囊管一般包含于囊内,也可以限于胆囊管以下的胆总管呈囊性扩张。 2.憩室型 比较少见,从十二指肠壶腹部上缘至胆囊管下端,胆总管壁的一侧出现憩室样囊肿,其余胆管均属正常或轻度扩张。 3.十二指肠内胆总管膨出。亦称十二指肠内胆总管囊肿或Vater壶腹囊肿,是极少见的一种(图1)。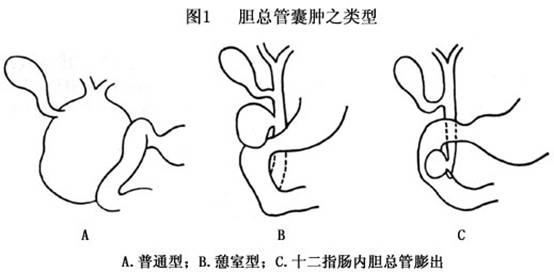 囊肿呈圆形,位于胆总管一部或全部,大小不一,内径2~25cm,容量由数ml至万余ml,容量最大者为13340ml。囊壁可因炎症而肥厚,厚度1~10mm。壁内一般缺乏完整上皮,由纤维结缔组织构成,可见散在柱状上皮细胞、弹力纤维和平滑肌纤维,常存在炎症反应,可能有出血点甚至溃疡。囊肿远端胆管狭窄,或为囊肿压迫而成角。囊内含稀薄棕色液体,一般无菌;完全梗阻时,因肝功能不良,胆汁可呈白色;继发感染后色泽变深而混浊,可培养出大肠埃希杆菌。囊内偶见结石,但比想像的少见;而合并癌瘤者在胆管囊肿的病例中为2.5%,比不存在囊肿者的胆管癌的发病率(0.007%~0.041%)高得多,而且一般发病年龄较轻,平均为32岁,确诊后其平均存活时间为8个半月。胆囊通常较正常小,有时亦可增大。肝内胆管可以正常或轻度扩张,有的合并肝内胆管囊肿,并存在肝纤维化。肝脏可因胆总管远端梗阻而淤胆肿大,甚至发生胆汁性肝硬化,从而引起门脉高压症。亦可因门脉直接受囊肿压迫,而产生门脉高压症。囊肿感染可引起肝内胆管炎,甚至多发性肝脓肿,以及大肠埃希杆菌败血症。囊肿破裂,或因试探穿刺发生漏泄,可引起弥漫性腹膜炎。[收起]
胆总管囊肿的分型方法不一,但多数趋向于分为3型: 1.普通型 为最常见的一种,占80%以上,胆总管呈梭形或动脉瘤样扩张,末端狭窄,肝内胆管通常为正常状态,胆囊与胆囊管一般包含于囊内,也可以限于胆囊管以下的胆总管呈囊性扩张。 2.憩室型 比较少见,从十二指肠壶腹部上缘至胆囊管下端,胆总管壁的一侧出现憩室样囊肿,其余胆管均属正常或轻度扩张。 3.十二指肠内胆总管膨出。亦称十二指肠内胆总管囊肿或Vater壶腹囊肿,是极少见的一种(图1)。 囊肿呈圆形,位于胆总管一部或全部,大小不一,内径2~25cm,容量由数ml至万余ml,容量最大者为13340ml。...[详细]
囊肿呈圆形,位于胆总管一部或全部,大小不一,内径2~25cm,容量由数ml至万余ml,容量最大者为13340ml。囊壁可因炎症而肥厚,厚度1~10mm。壁内一般缺乏完整上皮,由纤维结缔组织构成,可见散在柱状上皮细胞、弹力纤维和平滑肌纤维,常存在炎症反应,可能有出血点甚至溃疡。囊肿远端胆管狭窄,或为囊肿压迫而成角。囊内含稀薄棕色液体,一般无菌;完全梗阻时,因肝功能不良,胆汁可呈白色;继发感染后色泽变深而混浊,可培养出大肠埃希杆菌。囊内偶见结石,但比想像的少见;而合并癌瘤者在胆管囊肿的病例中为2.5%,比不存在囊肿者的胆管癌的发病率(0.007%~0.041%)高得多,而且一般发病年龄较轻,平均为32岁,确诊后其平均存活时间为8个半月。胆囊通常较正常小,有时亦可增大。肝内胆管可以正常或轻度扩张,有的合并肝内胆管囊肿,并存在肝纤维化。肝脏可因胆总管远端梗阻而淤胆肿大,甚至发生胆汁性肝硬化,从而引起门脉高压症。亦可因门脉直接受囊肿压迫,而产生门脉高压症。囊肿感染可引起肝内胆管炎,甚至多发性肝脓肿,以及大肠埃希杆菌败血症。囊肿破裂,或因试探穿刺发生漏泄,可引起弥漫性腹膜炎。[收起]
胆总管囊肿的分型方法不一,但多数趋向于分为3型: 1.普通型 为最常见的一种,占80%以上,胆总管呈梭形或动脉瘤样扩张,末端狭窄,肝内胆管通常为正常状态,胆囊与胆囊管一般包含于囊内,也可以限于胆囊管以下的胆总管呈囊性扩张。 2.憩室型 比较少见,从十二指肠壶腹部上缘至胆囊管下端,胆总管壁的一侧出现憩室样囊肿,其余胆管均属正常或轻度扩张。 3.十二指肠内胆总管膨出。亦称十二指肠内胆总管囊肿或Vater壶腹囊肿,是极少见的一种(图1)。 囊肿呈圆形,位于胆总管一部或全部,大小不一,内径2~25cm,容量由数ml至万余ml,容量最大者为13340ml。...[详细]
症状多出现于儿童和成年期,据统计25%的病例在生后第1年作出诊断,60%在10岁前作出诊断,23%是在40岁以上才作出诊断,年龄最大者为78岁。临床表现为间歇性上腹痛、右上腹肿块和黄疸,称为胆总管囊肿三联征,但仅占总数的1/3。55%~60%的病例有腹痛,60%~75%有肿块,65%~80%有黄疸。临床表现颇不相同,可以完全不痛,或为上腹部能耐受之钝痛,甚至是右上腹剧烈绞痛。黄疸是最常见的症状,在儿童往往为最先注意到的症状,可为间歇性或进行性;婴儿进行性黄疸,应考虑到先天性胆道闭锁。黄疸重者可有皮肤刺痒、粪便灰白,尿暗黑色为胆汁尿的表现,黄疸程度与胆道梗阻和感染程度有直接关系。上腹或右季肋部可触及肿物,大的可占全右腹部,扪之有囊性感,固定不活动,小型囊肿可稍有移动。发生感染后,则出现明显触痛和反跳痛。如果是十二指肠内胆总管膨出,则同时有十二指肠梗阻症状。此外,尚可出现恶心、呕吐、厌食、腹泻以及体重减轻等,发生感染则有寒战、发热、白细胞计数增加。[收起]
症状多出现于儿童和成年期,据统计25%的病例在生后第1年作出诊断,60%在10岁前作出诊断,23%是在40岁以上才作出诊断,年龄最大者为78岁。临床表现为间歇性上腹痛、右上腹肿块和黄疸,称为胆总管囊肿三联征,但仅占总数的1/3。55%~60%的病例有腹痛,60%~75%有肿块,65%~80%有黄疸。临床表现颇不相同,可以完全不痛,或为上腹部能耐受之钝痛,甚至是右上腹剧烈绞痛。黄疸是最常见的症状,在儿童往往为最先注意到的症状,可为间歇性或进行性;婴儿进行性黄疸,应考虑到先天性胆道闭锁。黄疸重者可有皮肤刺痒、粪便灰白,尿暗黑色为胆汁尿的表现,黄疸程度与胆道梗阻和感染程度有直接关系。上腹或右季肋部可...[详细]
最常见的是黄疸,在儿童往往为最先注意到的症状,可为间歇性或进行性。黄疸重者可有皮肤刺痒、粪便灰白,尿暗黑色为胆汁尿。
肝功能试验:查明黄疸的性质,对术前诊断亦属必要。大多数患者血、尿及粪的检查呈阻塞性黄疸所见。梗阻性黄疸的一系列检查均为异常,包括血清胆红素,主要是直接胆红素明显升高,碱性磷酸酶和γ-谷氨酰转肽酶也升高。可有不同程度的急性肝功能不良的表现。少数患者各项检查指标可基本正常。合并囊肿内感染者可见外周血象白细胞计数增高和中性粒细胞增高等的炎症改变。 本症有相当比例的病例,尤其是梭状形者病程中被发现血、尿的胰淀粉酶增高,而被误诊为单纯的急性胰腺炎。临床实际病例中确有合并胰腺炎者,但多数病例为由于胰胆合流异常存在。胰液会反流入胆管、甚至肝内胆管,在毛细胆管中胰淀粉酶可通过肝静脉窦而反流入血循环所致,多非真性胰腺炎。[收起]
肝功能试验:查明黄疸的性质,对术前诊断亦属必要。大多数患者血、尿及粪的检查呈阻塞性黄疸所见。梗阻性黄疸的一系列检查均为异常,包括血清胆红素,主要是直接胆红素明显升高,碱性磷酸酶和γ-谷氨酰转肽酶也升高。可有不同程度的急性肝功能不良的表现。少数患者各项检查指标可基本正常。合并囊肿内感染者可见外周血象白细胞计数增高和中性粒细胞增高等的炎症改变。 本症有相当比例的病例,尤其是梭状形者病程中被发现血、尿的胰淀粉酶增高,而被误诊为单纯的急性胰腺炎。临床实际病例中确有合并胰腺炎者,但多数病例为由于胰胆合流异常存在。胰液会反流入胆管、甚至肝内胆管,在毛细胆管中胰淀粉酶可通过肝静脉窦而反流入血循环所...[详细]
1.X线检查 对诊断帮助很大。上腹部平片可见较密肿物阴影,胃肠X线钡剂造影或低张十二指肠造影,可见胃受压向左前移位,十二指肠向左前下方移位,十二指肠弯增大。X线钡剂灌肠检查可见结肠肝曲向前下方移位。胆囊造影经常失败,当血清胆红素大于3mg/dl时,口服或静脉造影均无显影可能;只有在未出现黄疸之前,静脉胆道造影还可能有价值。小的囊肿可望得到显示;大的囊肿则因造影剂被稀释而不显影。经皮肤肝穿刺作胆管造影,可能证实胆总管囊性扩张,但有泄漏胆汁的顾虑。经纤维十二指肠镜逆行插管造影,如能成功,对诊断胆总管囊肿最有价值,但50%的病例术后有淀粉酶升高,个别病例可因诱发胰腺炎而死亡。术中作胆管造影,最为有效,能描绘出囊肿的轮廓与肝内胆管状态,对决定治疗方案可提供有利的根据。 2.超声波检查 可发现恒定的液平段。断层显像仪能可靠地显示出腹腔囊肿的位置和大小。肝脏放射性核素扫描有助于识别肝内胆管状况,以及胆总管囊肿的位置和大小。选择性腹腔动脉造影,可见大面积无血管区,提示囊肿所在位置。[收起]
1.X线检查 对诊断帮助很大。上腹部平片可见较密肿物阴影,胃肠X线钡剂造影或低张十二指肠造影,可见胃受压向左前移位,十二指肠向左前下方移位,十二指肠弯增大。X线钡剂灌肠检查可见结肠肝曲向前下方移位。胆囊造影经常失败,当血清胆红素大于3mg/dl时,口服或静脉造影均无显影可能;只有在未出现黄疸之前,静脉胆道造影还可能有价值。小的囊肿可望得到显示;大的囊肿则因造影剂被稀释而不显影。经皮肤肝穿刺作胆管造影,可能证实胆总管囊性扩张,但有泄漏胆汁的顾虑。经纤维十二指肠镜逆行插管造影,如能成功,对诊断胆总管囊肿最有价值,但50%的病例术后有淀粉酶升高,个别病例可因诱发胰腺炎而死亡。术中作胆管造影,最为有...[详细]
根据患儿幼年起间歇出现典型的腹痛、黄疸、腹部包块三大症状应考虑本病,但部分不具有三大症状,需结合实验室检查、腹部B超、CT和胆道造影等做出诊断。
1.炎症发作期治疗。 (1)禁食及胃肠减压,可减少胆汁和胰液分泌,减轻胆管内压力。 (2)应用抗生素控制感染,胆道感染常见菌为革兰染色阴性的肠道需氧菌和厌氧菌,以杆菌为主,可选用头孢菌素和甲硝唑等。 (3)腹痛明显者可适当用抗胆碱能药解痉。 (4)合并急性化脓性胆管炎、严重阻塞性黄疸、早期肝功能衰竭的重症患者可先行经十二指肠镜鼻胆管引流或经皮肝穿刺胆管引流,初步减黄和控制感染后再选择手术治疗。 (5)血清淀粉酶升高者按胰腺炎处理。 (6)积极防治休克,包括输血补液,纠正水、电解质和酸碱失衡,监测生命体征等。 (7)加强护肝、营养支持治疗。补充各种脂溶性维生素(A、D、K等),以维持良好的营养状况。 2.手术治疗 一旦作出诊断,即应采取手术治疗。手术不外乎引流和切除术。憩室型与十二指肠内胆总管膨出型原则上应尽量采用切除术;只有普通型因囊肿太大,切除有困难,可能损伤周围重要组织,或在急性感染阶段,只有采取引流术。引流术分外引流与内引流两种。外引流容易招致低张性失水、酸中毒、电解质紊乱,故除非在不得已的情况下,如感染严重或全身情况太差,才在紧急手术时,经胆囊插管或作囊肿袋形缝合,待全身情况好转以后,再建立胆肠通路。内引流术有囊肿十二指肠吻合术、囊肿胃吻合术和囊肿空肠吻合术,但容易引起胃肠内容逆流,导致上行性胆管炎。故有人主张用胃大弯作成一管再与囊肿吻合;更普遍的是作Roux囊肿空肠Y型吻合术,利用一段长30cm、去功能的肠管与囊肿作端对边吻合,70%~80%的病例能达到满意疗效。囊肿肠吻合后,如果发生上行性胆管炎,多引起吻合口狭窄,并容易发生结石,还可因炎症刺激而继发恶性变,常需再次手术,这说明行囊肿初期切除术是比较理想的。但切除术的死亡率高,故有的作者主张在重要结构部位,只切除囊壁的内层,而保留囊壁一层薄的外膜,作囊肿全切除,再将囊肿近端的胆管与空肠Y型支吻合,或作胆管对端吻合加作Oddi括约肌成型术。即使不能做到囊肿全切除,至少应争取尽量切除大部分囊壁,以减少术后并发症。内引流术的手术死亡率较低,但术后罹病率高;囊肿全切除术后的罹病率低,手术死亡率已从50%下降至5%左右。术前正确诊断率愈高,手术的死亡率愈低,1933年术前正确诊断率只有3%,目前已提高到70%~80%,因此手术安全性已显著升高。肝脏移植术的发展使肝内外胆管闭锁的预后有了改观。[收起]
1.炎症发作期治疗。 (1)禁食及胃肠减压,可减少胆汁和胰液分泌,减轻胆管内压力。 (2)应用抗生素控制感染,胆道感染常见菌为革兰染色阴性的肠道需氧菌和厌氧菌,以杆菌为主,可选用头孢菌素和甲硝唑等。 (3)腹痛明显者可适当用抗胆碱能药解痉。 (4)合并急性化脓性胆管炎、严重阻塞性黄疸、早期肝功能衰竭的重症患者可先行经十二指肠镜鼻胆管引流或经皮肝穿刺胆管引流,初步减黄和控制感染后再选择手术治疗。 (5)血清淀粉酶升高者按胰腺炎处理。 (6)积极防治休克,包括输血补液,纠正水、电解质和酸碱失衡,监测生命体征等。 (7)加强护肝、...[详细]
随着正确诊断此技术的提高,目前此病的病死率已大大降低。肝脏移植术的发展使肝内外胆管闭锁的预后有了改观。
早期尽快明确诊断,及时手术治疗是此病预防的关键。应补充各种脂溶性维生素(A、D、K等),以维持良好的营养状况。

 囊肿呈圆形,位于胆总管一部或全部,大小不一,内径2~25cm,容量由数ml至万余ml,容量最大者为13340ml。囊壁可因炎症而肥厚,厚度1~10mm。壁内一般缺乏完整上皮,由纤维结缔组织构成,可见散在柱状上皮细胞、弹力纤维和平滑肌纤维,常存在炎症反应,可能有出血点甚至溃疡。囊肿远端胆管狭窄,或为囊肿压迫而成角。囊内含稀薄棕色液体,一般无菌;完全梗阻时,因肝功能不良,胆汁可呈白色;继发感染后色泽变深而混浊,可培养出大肠埃希杆菌。囊内偶见结石,但比想像的少见;而合并癌瘤者在胆管囊肿的病例中为2.5%,比不存在囊肿者的胆管癌的发病率(0.007%~0.041%)高得多,而且一般发病年龄较轻,平均为32岁,确诊后其平均存活时间为8个半月。胆囊通常较正常小,有时亦可增大。肝内胆管可以正常或轻度扩张,有的合并肝内胆管囊肿,并存在肝纤维化。肝脏可因胆总管远端梗阻而淤胆肿大,甚至发生胆汁性肝硬化,从而引起门脉高压症。亦可因门脉直接受囊肿压迫,而产生门脉高压症。囊肿感染可引起肝内胆管炎,甚至多发性肝脓肿,以及大肠埃希杆菌败血症。囊肿破裂,或因试探穿刺发生漏泄,可引起弥漫性腹膜炎。
囊肿呈圆形,位于胆总管一部或全部,大小不一,内径2~25cm,容量由数ml至万余ml,容量最大者为13340ml。囊壁可因炎症而肥厚,厚度1~10mm。壁内一般缺乏完整上皮,由纤维结缔组织构成,可见散在柱状上皮细胞、弹力纤维和平滑肌纤维,常存在炎症反应,可能有出血点甚至溃疡。囊肿远端胆管狭窄,或为囊肿压迫而成角。囊内含稀薄棕色液体,一般无菌;完全梗阻时,因肝功能不良,胆汁可呈白色;继发感染后色泽变深而混浊,可培养出大肠埃希杆菌。囊内偶见结石,但比想像的少见;而合并癌瘤者在胆管囊肿的病例中为2.5%,比不存在囊肿者的胆管癌的发病率(0.007%~0.041%)高得多,而且一般发病年龄较轻,平均为32岁,确诊后其平均存活时间为8个半月。胆囊通常较正常小,有时亦可增大。肝内胆管可以正常或轻度扩张,有的合并肝内胆管囊肿,并存在肝纤维化。肝脏可因胆总管远端梗阻而淤胆肿大,甚至发生胆汁性肝硬化,从而引起门脉高压症。亦可因门脉直接受囊肿压迫,而产生门脉高压症。囊肿感染可引起肝内胆管炎,甚至多发性肝脓肿,以及大肠埃希杆菌败血症。囊肿破裂,或因试探穿刺发生漏泄,可引起弥漫性腹膜炎。 浙公网安备
33010902000463号
浙公网安备
33010902000463号