复发性多软骨炎是一少见的累及全身多系统的疾病,具有反复发作和缓解的进展性炎性破坏性病变,累及软骨和其他全身结缔组织,包括耳、鼻、眼、关节、呼吸道和心血管系统等。临床表现为耳、鼻、呼吸道软骨炎,并伴有眼、耳前庭等器官受累症状。多关节炎和血管受累也比较常见。1923年Jaksch-Wartenhorst首次描述本病的临床表现,并命名为多发性软骨病(polychondropathia),1960年Pearson分析了12例患者,命名为复发性多软骨炎(relapsing polychondritis,RP)。其病因和发病机制目前仍不清,但越来越多的证据表明本病有自身免疫的机制参与。
病因至今不明,可能与外伤、感染、过敏、酗酒、服用盐酸肼屈嗪等有关,也有人认为与中胚层合成障碍或蛋白水解酶异常有关,但通过对临床特点、实验室检查和病理的多年研究,越来越多资料提示它是一种免疫介导的疾病,包括体液免疫和细胞免疫。
1.本病发病机制还不很清楚,有人认为与中胚层合成障碍或蛋白水解酶异常有关。研究表明免疫介导可能是发病的关键。25%~30%的病例合并有其他自身免疫性疾病,如类风湿关节炎、结节性多动脉炎、干燥综合征、系统性红斑狼疮、贝赫切特病、赖特综合征、韦格纳肉芽肿、强直性脊柱炎、血管炎等。病理显示病变组织有单个核细胞浸润,特别是CD4+的淋巴细胞和浆细胞。血清学检查可发现Ⅱ型胶原的抗体,少数病例还发现Ⅸ和Ⅺ胶原的抗体。部分病例抗核抗体、类风湿因子或循环免疫复合物阳性。用Ⅱ型胶原免疫啮齿类动物,可以观察到耳廓软骨和多关节软骨的炎性改变。还观察到患者对软骨抗原的细胞介导的特异性免疫增强。通过直接免疫荧光检查,观...[详细]
最常见于耳部,表现为耳朵的软骨炎和关节炎,特征是突然发生的局限于耳软骨发红、发热、肿胀和触痛。通常先累及一侧耳软骨,耳垂不受类是一个显著特征。1~2周后炎症自发消退。经过一段长短不定的间歇,再次复发。也可发生鼻软骨炎。病变反复发生导致正常软骨结构破坏,被纤维组织替代。临床上表现为松软的耳朵(floppy ear)或菜花状耳朵及鼻畸形如鞍鼻。关节炎也可累及1个或多个小关节或大关节。病初为游走性关节炎,但若只累及单个关节,则很难与痛风性或感染性关节炎鉴别。还可累及眼睛及其附件结构,表现为结膜炎、巩膜外层炎、角膜炎和虹膜炎。累及呼吸道软骨表现为声音嘶哑、失音和呼吸困难。累及内耳,则为恶心、呕吐、耳鸣...[详细]
血管炎是最常见的与RP共存的疾病,包括孤立的皮肤白细胞破碎性血管炎和累及多器官的系统性血管炎(表1)。RP可累及各种大小的血管,最常见的为大动脉受累,表现为主动脉的扩张或动脉瘤形成;也存在有显微镜下多动脉炎,这样才可解释RP的皮肤改变、肾脏表现、巩膜炎、听力和前庭功能异常等。RP可与明确的血管炎共存,包括韦格纳肉芽肿、贝赫切特病、结节性多动脉炎等。 RP与多种形式的结缔组织疾病共存,且多数结缔组织疾病先于RP发作前的数月至数年,其中最多见为系统性红斑狼疮。目前推测RP是结缔组织疾病的一部分,在基因学上认为RP是结缔组织病的一个分支。我院RP病例有合并类风湿关节炎及干燥综合征。...[详细]
1.RP实验室检查无特异性表现,主要表现为正细胞正色素性贫血、白细胞明显增高、血小板升高、嗜酸性粒细胞增高、血沉增快、低白蛋白血症、高丙种球蛋白血症和低补体血症等。其中血沉增快最常见,且与疾病的活动性有关。贫血程度为轻至中度,血清铁和血清铁饱和度降低,但骨髓铁的储量一般为正常。 2.血清学检查 类风湿因子及抗核抗体阳性。梅毒血清学反应假阳性。血循环免疫复合物也常阳性。间接荧光免疫法显示抗软骨抗体及抗天然胶原Ⅱ型抗体在活动期一般均阳性,用激素治疗后可转阴性。因此,抗天然胶原Ⅱ型抗体阳性对RP的诊断可能有帮助。尿酸性黏多糖阳性,在疾病发作期可大于正常值4.21倍,其可提示软骨破坏的程度...[详细]
1.X线检查 胸片显示有肺不张及肺炎。气管支气管体层摄影可见气管、支气管普遍性狭窄,尤其两臂后伸挺胸侧位相可显示气管局限塌陷。同时也能显示主动脉弓进行性扩大,升和降主动脉、耳廓、鼻、气管和喉有钙化。周围关节的X线显示关节旁的骨密度降低,偶有关节腔逐渐狭窄,但没有侵蚀性破坏。脊柱一般正常,少数报告有严重的脊柱后凸、关节腔狭窄、腰椎和椎间盘有侵蚀及融合改变。耻骨和骶髂关节有部分闭塞及不规则的侵蚀。 2.CT可发现气管和支气管树的狭窄程度及范围,可发现气管和支气管壁的增厚钙化、管腔狭窄变形及肿大的纵隔淋巴结。呼气末CT扫描可观察气道的塌陷程度。高分辨CT可显示亚段支气管和肺小叶的炎症。气...[详细]
须满足以下标准中的3条和组织病理学改变。①双侧耳软骨炎;②非破坏性血清阴性的多关节炎;③鼻软骨炎;④眼部的炎症;⑤呼吸系统软骨炎;⑥耳前庭损坏。
宜因人而异。全身用糖皮质激素对控制急性炎症有利。其他免疫抑制剂如环孢菌素、氨甲蝶呤和氨苯砜可试用。因呈间歇性发作和缓解,故很难评价疗效。慢性顽固性病例可试用消炎痛。
RP病人如能早期诊断,及时治疗,有可能延长病人的存活期,复发性多软骨炎的5年生存率74%,10年生存率55%。常见的死因是感染和心血管病,如系统性血管炎或血管瘤破裂。气道阻塞伴或不伴感染占死因的10%~28%。仅有48%病例死于复发性多软骨炎。因恶性肿瘤致死的少见。RP的病人的预后较难判断。据对112例RP的分析,死亡率为37%,明确诊断后,中位生存期为11年。5、10年存活分别为74%及55%。引起死亡的主要原因是肺部感染、呼吸道梗阻、系统性血管炎和心血管并发症。预后差的指标有:诊断时的病人年龄大、贫血、喉气管累及、鞍鼻畸形、呼吸道症状、显微镜下血尿等,伴有血管炎和对口服激素反应不好的患者预...[详细]
尽一切努力避免挑起机体的免疫反应是预防自身免疫性疾病的关键。 1.消除和减少或避免发病因素,改善生活环境空间,养成良好的生活习惯,防止感染,注意饮食卫生,合理膳食调配。 2.坚持锻炼身体,增加机体抗病能力,不要过度疲劳、过度消耗,戒烟戒酒。 3.早发现早诊断早治疗,树立战胜疾病的信心,坚持治疗。保持乐观情绪。 4.预防感染,特别要预防链球菌感染是自身免疫性风湿病及并发病的重要环节。

 RP与多种形式的结缔组织疾病共存,且多数结缔组织疾病先于RP发作前的数月至数年,其中最多见为系统性红斑狼疮。目前推测RP是结缔组织疾病的一部分,在基因学上认为RP是结缔组织病的一个分支。我院RP病例有合并类风湿关节炎及干燥综合征。 RP与血液系统疾病合并存在,主要为骨髓异常增生症,其中多数为男性,半数合并染色体畸形。急慢性髓性白血病及再生障碍性贫血均已有报告。有报告个别RP合并有霍奇金病。 RP与甲状腺疾病的相关性达4%。如合并突眼性甲状腺肿、非中毒性甲状腺肿、慢性淋巴细胞性甲状腺炎(Hashimoto病)、甲状腺功能低下等。 也有文献报告RP与溃疡性结肠炎、原发性胆汁性肝硬化和硬化性胆管炎并存。
RP与多种形式的结缔组织疾病共存,且多数结缔组织疾病先于RP发作前的数月至数年,其中最多见为系统性红斑狼疮。目前推测RP是结缔组织疾病的一部分,在基因学上认为RP是结缔组织病的一个分支。我院RP病例有合并类风湿关节炎及干燥综合征。 RP与血液系统疾病合并存在,主要为骨髓异常增生症,其中多数为男性,半数合并染色体畸形。急慢性髓性白血病及再生障碍性贫血均已有报告。有报告个别RP合并有霍奇金病。 RP与甲状腺疾病的相关性达4%。如合并突眼性甲状腺肿、非中毒性甲状腺肿、慢性淋巴细胞性甲状腺炎(Hashimoto病)、甲状腺功能低下等。 也有文献报告RP与溃疡性结肠炎、原发性胆汁性肝硬化和硬化性胆管炎并存。
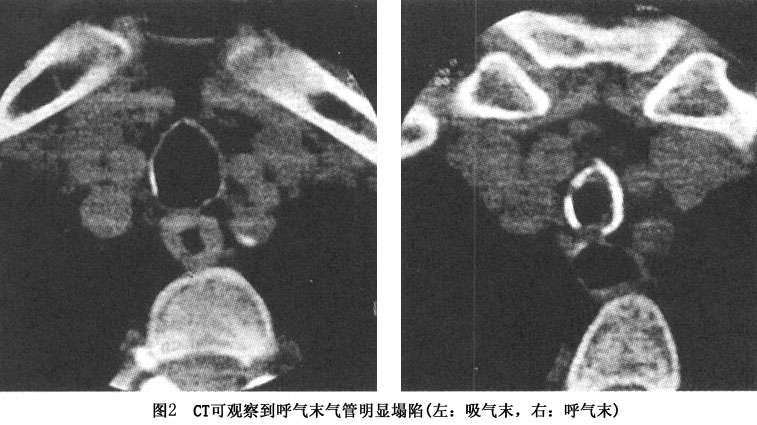
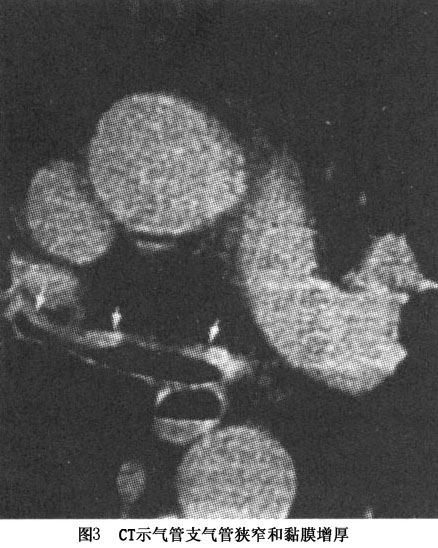
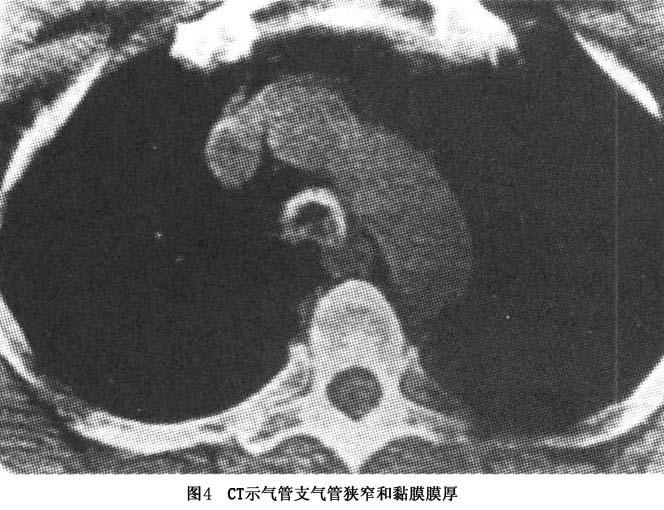 心脏超声检查可发现升主动脉瘤或降主动脉瘤、心包炎、心肌收缩受损、二尖瓣或三尖瓣反流、心房血栓等。心电图可出现Ⅰ度或完全房室传导阻滞。 纤维支气管镜检查可直接观察受累的气道,可以显示气管支气管树的炎症、变形、塌陷等,进一步明确诊断和观察疾病的进程。黏膜可见红斑、水肿,肉芽肿样改变或苍老萎缩。软骨环破坏者可见呼气时相应气道塌陷。可以镜下取活检,有助于明确诊断,但出血较多,且在评价气道阻塞程度中的作用不如肺功能,并可能诱发气道塌陷而窒息死亡。 肺功能通过测定吸气和呼气流量曲线显示呼气及吸气均有阻塞。分析流速-容积曲线,可得到50%肺活量时的最大呼气流速和最大吸气流速,这样可以区别固定性狭窄和可变的狭窄在呼吸困难中所占的比例,及判断狭窄的位置。 活组织检查可提供进一步的诊断证据,但如果临床症状典型,活组织检查并不是必须的。活检的部位可以是鼻软骨、气道软骨、耳廓软骨等,但活检后可能激发复发性多软骨炎的发作,造成新的畸形。故应特别注意,取耳廓软骨应从耳后入手。
心脏超声检查可发现升主动脉瘤或降主动脉瘤、心包炎、心肌收缩受损、二尖瓣或三尖瓣反流、心房血栓等。心电图可出现Ⅰ度或完全房室传导阻滞。 纤维支气管镜检查可直接观察受累的气道,可以显示气管支气管树的炎症、变形、塌陷等,进一步明确诊断和观察疾病的进程。黏膜可见红斑、水肿,肉芽肿样改变或苍老萎缩。软骨环破坏者可见呼气时相应气道塌陷。可以镜下取活检,有助于明确诊断,但出血较多,且在评价气道阻塞程度中的作用不如肺功能,并可能诱发气道塌陷而窒息死亡。 肺功能通过测定吸气和呼气流量曲线显示呼气及吸气均有阻塞。分析流速-容积曲线,可得到50%肺活量时的最大呼气流速和最大吸气流速,这样可以区别固定性狭窄和可变的狭窄在呼吸困难中所占的比例,及判断狭窄的位置。 活组织检查可提供进一步的诊断证据,但如果临床症状典型,活组织检查并不是必须的。活检的部位可以是鼻软骨、气道软骨、耳廓软骨等,但活检后可能激发复发性多软骨炎的发作,造成新的畸形。故应特别注意,取耳廓软骨应从耳后入手。 浙公网安备
33010902000463号
浙公网安备
33010902000463号