-
科室:
脊柱外科
-
别名:
cervical spondylotic myelopathy
-
症状:
暂无
-
发病部位:
暂无
-
多发人群:
暂无
-
相关疾病:
颈椎病
本型颈椎病虽较前两型明显少见,但症状严重,且多以隐性侵袭的形式发展,易误诊为其他疾患而延误治疗时机,因此其在诸型中处于重要地位。由于其主要压迫或刺激脊髓及伴行血管而出现脊髓神经的感觉、运动、反射与排便功能障碍,故称之为脊髓型颈椎病。
由于先天性、动力性、机械性等因素对脊髓及伴行血管产生压迫刺激而致病。
在颈椎病情况下引起脊髓受压(或刺激)的病理机制主要有以下四种: 1.先天性因素 先天性因素主要指颈椎椎管发育性狭窄。从病因学角度来看,其是后述三者的病理解剖学基础。除非占位性病变体积过大(例如骨赘、肿瘤及碎骨片等),大椎管者的脊髓型颈椎病发病率明显地较颈椎椎管狭窄者为低,即使出现症状,也多较轻微,且易于治愈。 2.动力性因素 动力性因素主要是指椎节的不稳与松动、后纵韧带的膨隆与内陷、髓核的后突、黄韧带的前凸,以及其他有可能突向椎管、对脊髓致压,而又可因体位的改变而能够消失或减轻者。 3.机械性因素 机械性因素指骨质增生、骨刺形成及髓核脱出等,包括局部或蛛网膜下隙形成粘连无法还纳者。这些因素大多是在先天性及动力性因素基础上而对脊髓形成持续压迫。 4.血管因素 脊髓血管及其血供量像脑部血管一样,具有十分惊人的调节能力,以维持脊髓在各种复杂活动中的血供;其正常与异常状态的供血量可以相差20倍左右。如果某组血管遭受压迫或刺激时,则可出现痉挛、狭窄甚至血栓形成,以致减少或中断了对脊髓的血供。视缺血的部位不同,在其相应的支配区表现出各种脊髓缺血症状,严重者则有可能出现不可逆转的后果。在临床上具有代表性的脊髓缺血表现包括:脊髓前中央动脉受压引起的四肢瘫痪(以下肢为重),沟动脉受压引起脊髓中央管前方缺血,出现上肢瘫痪(也可波及下肢);软脊膜缺血,引起脊髓刺激症状;以及因大根动脉受阻所引起的脊髓变性等。此种在临床上难以被察觉的因素,实际上对脊髓的病理生理改变起着重要作用。例如,在手术时仅仅摘除脱出的髓核,四肢瘫痪症状可迅速减轻甚至消失,而如此惊人的速度只能用血管因素来加以解释。因此,在临床上应充分估计血管因素的重要作用,此对手术时机的选择与判定亦具有重要意义。 以上四方面因素易使处于骨纤维管道中的脊髓组织遭受刺激与压迫。早期,多系在椎管狭窄的基础上由于动力性因素对脊髓本身或脊髓前动脉、沟动脉等造成刺激,出现肌张力升高、反射亢进及感觉过敏等症状,并具有较大的波动性。而后期,由于致压因素以机械性(骨赘等)为主,对脊髓的压力持续不消,不仅症状与体征日渐加重,且可形成难以逆转的后果。[收起]
在颈椎病情况下引起脊髓受压(或刺激)的病理机制主要有以下四种: 1.先天性因素 先天性因素主要指颈椎椎管发育性狭窄。从病因学角度来看,其是后述三者的病理解剖学基础。除非占位性病变体积过大(例如骨赘、肿瘤及碎骨片等),大椎管者的脊髓型颈椎病发病率明显地较颈椎椎管狭窄者为低,即使出现症状,也多较轻微,且易于治愈。 2.动力性因素 动力性因素主要是指椎节的不稳与松动、后纵韧带的膨隆与内陷、髓核的后突、黄韧带的前凸,以及其他有可能突向椎管、对脊髓致压,而又可因体位的改变而能够消失或减轻者。 3.机械性因素 机械性因素指骨质增生、骨刺形成及髓核脱出等,包括局部或...[详细]
1.锥体束征 为脊髓型颈椎病的主要特点,其产生机制是由于致压物对锥体束(皮质脊髓束)的直接压迫或局部血供减少所致。临床上多先从下肢无力、双腿发紧(如缚绑腿)及抬步沉重感等开始,渐而出现足踏棉花、抬步打漂、跛行、易跪倒(或跌倒)、足尖不能离地、步态拙笨及束胸感等症状。检查时可发现反射亢进、踝阵挛、髌阵挛及肌肉萎缩等典型的锥体束症状。腹壁反射及提睾反射大多减退或消失,手部持物易坠落(表示锥体束深部已受累)。最后呈现为痉挛性瘫痪。 锥体束在髓内的排列顺序,从内及外依序为颈、上肢、胸、腰、下肢及骶部的神经纤维,视其受累的部位不同可分为以下三种类型: (1)中央型(上肢型):是锥体束深部先被累及,因该神经纤维束靠近中央管处,故又称为中央型。症状先从上肢开始,之后方波及下肢。其病理改变主要是由于沟动脉受压或遭受刺激所致,如一侧受压,表现为一侧症状;双侧受压,则出现双侧症状。 (2)周围型(下肢型):指压力先作用于锥体束表面,使下肢先出现症状。当压力持续增加波及深部纤维时,则症状延及上肢,但其程度仍以下肢为重。其发生机制主要是椎管前方骨赘或脱出的髓核对硬膜囊前壁直接压迫的结果。 (3)前中央血管型(四肢型):即上、下肢同时发病者,主要是由于脊髓前中央动脉受累所引起,通过影响该血管的支配区造成脊髓前部缺血而产生症状。本型的特点是患病快,经治疗痊愈亦快;非手术疗法有效。 以上三种类型又可根据症状的轻重不同而分为轻、中、重三度。轻度指症状出现早期,虽有症状,但尚可坚持工作;中度指已失去工作能力,但个人生活仍可自理;如已卧床休息、不能下地及失去生活自理能力,则属重度。一般重度者如能及早除去致压物,仍有恢复的希望。但如继续发展至脊髓出现变性甚至空洞形成时,则脊髓功能难以获得逆转。 2.肢体麻木 主要是由于脊髓丘脑束同时受累所致。该束纤维排列顺序与前者相似,自内向外为颈、上肢、胸、腰、下肢和骶部的神经纤维。因此,其出现症状的部位及分型与前者相一致。 在脊髓丘脑束内的痛、温觉纤维与触觉纤维分布不同,因而受压迫的程度亦有所差异,即痛、温觉障碍明显,而触觉可能完全正常。此种分离性感觉障碍,易与脊髓空洞症相混淆,临床上应注意鉴别。 3.反射障碍 (1)生理反射异常:视病变波及脊髓的节段不同,各生理反射出现相应的改变,包括上肢的肱二头肌反射、肱三头肌反射和桡骨骨膜反射,以及下肢的膝跳反射和跟腱反射,多为亢进或活跃。此外,腹壁反射、提睾反射和肛门反射可减弱或消失。 (2)出现病理反射:以Hoffmann征(图1)及掌颏反射出现的阳性率为最高;病程后期,踝阵挛、髌阵挛及Babinski征等均可出现。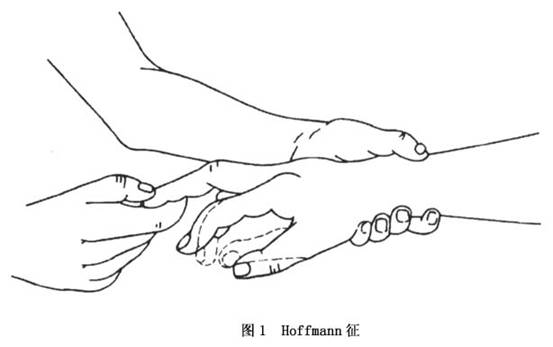 4.自主神经症状 临床上并非少见,可涉及全身各系统,其中以胃肠道、心血管及泌尿系统为多见,且许多患者是在减压术后症状获得改善时,才追忆可能系颈椎病所致。可见,术前如不详细询问,常常难以发现。 5.排便、排尿功能障碍 多在后期出现,起初以尿急、膀胱排空不良、尿频及便秘为多见,渐而引起尿潴留或大小便失禁。 6.屈颈试验 此种类型最怕屈颈动作。如突然将头颈前屈,由于椎管内有效间隙突然减小,致使脊髓处于容易遭受激惹的敏感状态,在患有脊髓型颈椎病者,其双下肢或四肢可有触电样感觉(图2)。此主要是由于,在前屈情况下,不仅椎管容积缩小,且椎管前方的骨性或软骨性致压物可直接撞击脊髓及其血管,与此同时,硬膜囊后壁向前方形成的张压力亦加重了对脊髓的压应力。
4.自主神经症状 临床上并非少见,可涉及全身各系统,其中以胃肠道、心血管及泌尿系统为多见,且许多患者是在减压术后症状获得改善时,才追忆可能系颈椎病所致。可见,术前如不详细询问,常常难以发现。 5.排便、排尿功能障碍 多在后期出现,起初以尿急、膀胱排空不良、尿频及便秘为多见,渐而引起尿潴留或大小便失禁。 6.屈颈试验 此种类型最怕屈颈动作。如突然将头颈前屈,由于椎管内有效间隙突然减小,致使脊髓处于容易遭受激惹的敏感状态,在患有脊髓型颈椎病者,其双下肢或四肢可有触电样感觉(图2)。此主要是由于,在前屈情况下,不仅椎管容积缩小,且椎管前方的骨性或软骨性致压物可直接撞击脊髓及其血管,与此同时,硬膜囊后壁向前方形成的张压力亦加重了对脊髓的压应力。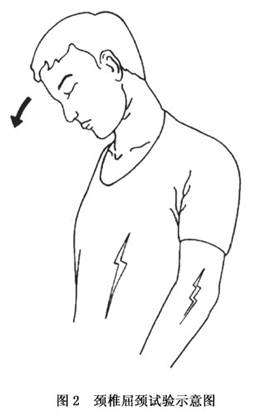 [收起]
1.锥体束征 为脊髓型颈椎病的主要特点,其产生机制是由于致压物对锥体束(皮质脊髓束)的直接压迫或局部血供减少所致。临床上多先从下肢无力、双腿发紧(如缚绑腿)及抬步沉重感等开始,渐而出现足踏棉花、抬步打漂、跛行、易跪倒(或跌倒)、足尖不能离地、步态拙笨及束胸感等症状。检查时可发现反射亢进、踝阵挛、髌阵挛及肌肉萎缩等典型的锥体束症状。腹壁反射及提睾反射大多减退或消失,手部持物易坠落(表示锥体束深部已受累)。最后呈现为痉挛性瘫痪。 锥体束在髓内的排列顺序,从内及外依序为颈、上肢、胸、腰、下肢及骶部的神经纤维,视其受累的部位不同可分为以下三种类型: (1)中央型(上肢型):是...[详细]
[收起]
1.锥体束征 为脊髓型颈椎病的主要特点,其产生机制是由于致压物对锥体束(皮质脊髓束)的直接压迫或局部血供减少所致。临床上多先从下肢无力、双腿发紧(如缚绑腿)及抬步沉重感等开始,渐而出现足踏棉花、抬步打漂、跛行、易跪倒(或跌倒)、足尖不能离地、步态拙笨及束胸感等症状。检查时可发现反射亢进、踝阵挛、髌阵挛及肌肉萎缩等典型的锥体束症状。腹壁反射及提睾反射大多减退或消失,手部持物易坠落(表示锥体束深部已受累)。最后呈现为痉挛性瘫痪。 锥体束在髓内的排列顺序,从内及外依序为颈、上肢、胸、腰、下肢及骶部的神经纤维,视其受累的部位不同可分为以下三种类型: (1)中央型(上肢型):是...[详细]
1.X线平片及动力性侧位片 主要表现为: (1)椎管矢状径大多小于正常:按比值计算,椎体与椎管矢状径比值大多在1∶0.75以下;绝对值也多小于14mm,约半数病例在12mm以下。 (2)梯形变:病程较短的病例,大多系因突出或脱出的髓核及椎节不稳所致。因此,在动力性侧位片上患节椎体间关节可显示明显的梯形变,其出现时间较MRI技术检查阳性所见的时间为早。同样,在已有骨刺形成的病例,其邻节在出现骨刺之前亦先从梯形变(椎节不稳)开始。 (3)骨刺形成:约80%左右的病例于患节椎体后缘有较明显的骨刺形成,其矢状径可为1~6mm或更长,一般以3~5mm者居多。 (4)其他改变:某些病例可伴有后纵韧带钙化、先天性椎体融合(以颈3~4为多)及前纵韧带钙化等异常所见。此种异常与本型症状的发生与发展亦有密切关系。 2.MRI技术 MRI图像如一幅脊髓及其周围组织的纵向剖面解剖图,可使局部的病变一目了然,所以每个病例均应争取选用,这不仅对颈椎病的诊断、分型至关重要,且为手术的决定、手术部位的判定及术式的选择等都具有重要意义(图3)。 3.其他 包括CT检查、脊髓造影等对本型的诊断均有作用,可酌情选择。[收起]
1.X线平片及动力性侧位片 主要表现为: (1)椎管矢状径大多小于正常:按比值计算,椎体与椎管矢状径比值大多在1∶0.75以下;绝对值也多小于14mm,约半数病例在12mm以下。 (2)梯形变:病程较短的病例,大多系因突出或脱出的髓核及椎节不稳所致。因此,在动力性侧位片上患节椎体间关节可显示明显的梯形变,其出现时间较MRI技术检查阳性所见的时间为早。同样,在已有骨刺形成的病例,其邻节在出现骨刺之前亦先从梯形变(椎节不稳)开始。 (3)骨刺形成:约80%左右的病例于患节椎体后缘有较明显的骨刺形成,其矢状径可为1~6mm或更长,一般以3~5mm者居多。 ...[详细]
3.其他 包括CT检查、脊髓造影等对本型的诊断均有作用,可酌情选择。[收起]
1.X线平片及动力性侧位片 主要表现为: (1)椎管矢状径大多小于正常:按比值计算,椎体与椎管矢状径比值大多在1∶0.75以下;绝对值也多小于14mm,约半数病例在12mm以下。 (2)梯形变:病程较短的病例,大多系因突出或脱出的髓核及椎节不稳所致。因此,在动力性侧位片上患节椎体间关节可显示明显的梯形变,其出现时间较MRI技术检查阳性所见的时间为早。同样,在已有骨刺形成的病例,其邻节在出现骨刺之前亦先从梯形变(椎节不稳)开始。 (3)骨刺形成:约80%左右的病例于患节椎体后缘有较明显的骨刺形成,其矢状径可为1~6mm或更长,一般以3~5mm者居多。 ...[详细]
本型的主要诊断依据为: 1.临床上具有脊髓受压表现 分为中央型、周围型及中央血管型。三者又可分为重、中、轻三度。 2.影像学检查 可显示椎管矢状径狭窄、椎节不稳(梯形变)、骨质增生(骨刺形成)、硬膜囊受压征及脊髓信号异常等各种影像学所见。 3.除外其他疾患 包括肌萎缩性脊髓侧索硬化症、脊髓空洞症、脊髓痨(梅毒晚期)、颅底凹陷症、多发性神经炎、脊髓肿瘤、继发性粘连性脊蛛网膜炎、共济失调症及多发性硬化症等。注意,两种以上疾患共存的病例,临床上常可发现。 4.其他 可酌情选择腰椎穿刺、肌电图及诱发电位等检查来协助诊断及鉴别诊断。
1.非手术疗法 仍为本型的基本疗法,尤其是在早期的中央型(上肢型)及前中央血管型(四肢型)患者,约近半数病例可获得较明显的疗效。但在进行中应密切观察病情,切忌任何粗暴的操作及手法。一旦病情加剧,应及早施术,以防引起脊髓变性。 2.手术疗法 (1)手术病例选择: ①急性进行性颈脊髓受压症状明显、经临床检查或其他特种检查(MRI、CT检查等)证实者,应尽快手术。 ②病程较长、症状持续加重而又诊断明确者。 ③脊髓受压症状虽为中度或轻度,但经非手术疗法治疗1~2个疗程以上无改善而又影响工作者。 (2)手术入路及术式:视病情、患者全身状态、术者技术情况及手术操作习惯不同等选择最为有效的手术入路及术式。 ①手术入路:对以锥体束受压症状为主者,原则上采取前方入路。而对以感觉障碍为主、伴有颈椎椎管狭窄者,则以颈后路手术为主。对两种症状均较明显者,视术者习惯先选择前路或后路,1~3个月后再根据恢复情况决定需否另一入路减压术。 ②手术术式:对因髓核突出或脱出所致者,先行髓核摘除术,之后酌情选择界面内固定术、植骨融合术或人工椎间盘植入术。对因骨刺压迫脊髓所致者。可酌情选择相应的术式切除骨赘。施术椎节的范围视临床症状及MRI检查结果而定,原则上应局限于受压的椎节。后路手术目前以半椎板切除椎管成形术为理想,操作时应注意减压范围要充分,尽量减少对椎节稳定性的破坏。 (3)视每例手术为第一次:每位外科医师都应该如此,包括高年资者。作者施术已近半个世纪,但仍然牢记恩师屠开元教授“视每次手术为第一次”的教诲。应尽全力提高疗效,并将手术并发症降低到最低点。 (4)重视手术后护理、后继治疗及康复措施:应像对待手术一样认真,切不可因掉以轻心而发生意外。[收起]
1.非手术疗法 仍为本型的基本疗法,尤其是在早期的中央型(上肢型)及前中央血管型(四肢型)患者,约近半数病例可获得较明显的疗效。但在进行中应密切观察病情,切忌任何粗暴的操作及手法。一旦病情加剧,应及早施术,以防引起脊髓变性。 2.手术疗法 (1)手术病例选择: ①急性进行性颈脊髓受压症状明显、经临床检查或其他特种检查(MRI、CT检查等)证实者,应尽快手术。 ②病程较长、症状持续加重而又诊断明确者。 ③脊髓受压症状虽为中度或轻度,但经非手术疗法治疗1~2个疗程以上无改善而又影响工作者。 (2)手术入路及术式:视病情、患者全身状态、术...[详细]
因椎间盘突出或脱出所致者预后较佳,痊愈后如能注意防护则少有复发者;脊髓型颈椎病中央型者对各种疗法反应收效较快,预后亦多较满意;椎管矢状径明显狭小伴有较大骨刺或后纵韧带钙化者,预后较差;病程超过1年且病情严重者,尤其是脊髓已有变性者,预后最差;高龄患者,特别是伴有全身严重疾患或主要器官(肝、心、肾等)功能不佳者,预后亦差。对后两者选择手术疗法时应持慎重态度,操作时更需特别小心。

 4.自主神经症状 临床上并非少见,可涉及全身各系统,其中以胃肠道、心血管及泌尿系统为多见,且许多患者是在减压术后症状获得改善时,才追忆可能系颈椎病所致。可见,术前如不详细询问,常常难以发现。 5.排便、排尿功能障碍 多在后期出现,起初以尿急、膀胱排空不良、尿频及便秘为多见,渐而引起尿潴留或大小便失禁。 6.屈颈试验 此种类型最怕屈颈动作。如突然将头颈前屈,由于椎管内有效间隙突然减小,致使脊髓处于容易遭受激惹的敏感状态,在患有脊髓型颈椎病者,其双下肢或四肢可有触电样感觉(图2)。此主要是由于,在前屈情况下,不仅椎管容积缩小,且椎管前方的骨性或软骨性致压物可直接撞击脊髓及其血管,与此同时,硬膜囊后壁向前方形成的张压力亦加重了对脊髓的压应力。
4.自主神经症状 临床上并非少见,可涉及全身各系统,其中以胃肠道、心血管及泌尿系统为多见,且许多患者是在减压术后症状获得改善时,才追忆可能系颈椎病所致。可见,术前如不详细询问,常常难以发现。 5.排便、排尿功能障碍 多在后期出现,起初以尿急、膀胱排空不良、尿频及便秘为多见,渐而引起尿潴留或大小便失禁。 6.屈颈试验 此种类型最怕屈颈动作。如突然将头颈前屈,由于椎管内有效间隙突然减小,致使脊髓处于容易遭受激惹的敏感状态,在患有脊髓型颈椎病者,其双下肢或四肢可有触电样感觉(图2)。此主要是由于,在前屈情况下,不仅椎管容积缩小,且椎管前方的骨性或软骨性致压物可直接撞击脊髓及其血管,与此同时,硬膜囊后壁向前方形成的张压力亦加重了对脊髓的压应力。
 3.其他 包括CT检查、脊髓造影等对本型的诊断均有作用,可酌情选择。
3.其他 包括CT检查、脊髓造影等对本型的诊断均有作用,可酌情选择。 浙公网安备
33010902000463号
浙公网安备
33010902000463号