子宫内膜异位是一种始于细胞水平而终止于以盆腔疼痛和不孕为特点的持续性病变,常给年轻妇女带来很大的困扰。子宫内膜异位症是指具有生长功能的子宫内膜组织异位到子宫腔以外而言,其主要病理变化为异位种植的子宫内膜随卵巢甾体激素的变化而发生周期性的出血,血液、分泌液及组织碎片聚集在组织间隙内,血浆及血红蛋白缓慢吸收,病灶周围产生类似感染炎性的反应,纤维组织增生、粘连、皱褶并形成瘢痕。在病变处形成紫褐色斑点或小泡,最后形成大小不等的紫蓝色结节或包块。根据其发生的部位不同,可分为腹膜子宫内膜异位症、卵巢子宫内膜异位症和子宫腺肌病。 综合文献对EMT的研究过程大致可分为3个阶段: 第一阶...[详细]
子宫内膜异位症是一种良性病变。然而其发病何以如此广泛,又如何形成病变,目前对此尚无定论,但是根据病情的实际情况,提出以下几种致病因素。 1.种植学说 1921年Sampson提出子宫内膜随经血通过输卵管逆流种植的学说。至今,经血逆流的理论仍被大多数人所接受,其根据是盆腔中逆流的月经血中可以找到存活的内膜细胞。手术瘢痕的子宫内膜异位症是内膜种植学说的有力证据。但用Sampson学说不能解释盆腔外的子宫内膜异位症。此外,医源性播散亦支持种植学说,如典型的例子是剖宫取胎后的腹壁瘢痕子宫内膜异位症,占腹壁瘢痕子宫内膜异位症的90%左右。 2.血源-淋巴性散播学说 子宫内膜组...[详细]
子宫内膜异位的主要病理变化为异位内膜随卵巢激素的变化发生周期性出血,伴有周围纤维组织增生和粘连形成。子宫内膜异位病变通常为多处,有表浅的,也可有较深的浸润、深部浸润及广泛病变,可引起盆腔器官、腹膜表面及肠管粘连成团。在病变区可见紫褐色斑点或小泡,最终可发展为大小不等的紫蓝色实质结节或包块。子宫内膜异位病灶的外观表现主要取决于病变时间的长短、部位、大小及浸润深度而有所差异。子宫内膜异位症的好发部位(图1)。 1.卵巢子宫内膜异位症 卵巢子宫内膜异位症最为多见,据报道发生于卵巢的子宫内膜异位症为40%~50%,约80%累及一侧卵巢,50%同时涉及双侧卵巢。早期在卵巢表面可见灰红...[详细]
1.症状 根据病变部位的不同,而出现不同的症状,最常见的症状为痛经、月经失调、性交痛、不孕等,分述如下: (1)痛经及慢性下腹疼痛:患者以继发性、渐进性加剧的痛经为特点,以下腹部及肛门坠胀痛为主,可于月经前1~2天开始,月经后消失,疼痛从腰骶部、腹部开始,放射至阴道、会阴、肛门或大腿,疼痛的程度与异位灶的部位有关,但与病灶的大小不成正比,如子宫骶骨韧带部位的较小异位结节可导致病人难以忍受的疼痛,而较大的卵巢子宫内膜异位囊肿症状较轻或无症状。25%的患者可无痛经,而20%~30%子宫内膜异位症患者有慢性下腹疼痛。 (2)月经失调:15%的子宫内膜异位患者可有经量增多,经...[详细]
?手术治疗1、治疗目的:明确诊断,除外恶性,长期试验治疗不可取;切除病灶,尽量减少卵巢的损伤,减少术后粘连;分离粘连,恢复解剖,助于妊娠;减轻症状,减少复发的可能。2、治疗原则:根据每个病人的具体情况进行个体化的手术治疗。经腹腔镜手术还是开腹手术取决于操作者的经验和技术,不完全取决于患者的疾病期别。子宫内膜异位症手术治疗通常有三种方式,即保留生育功能的手术,保留卵巢功能的手术和根治性手术。骶前神经切除术或骶骨韧带切断术,也为保守性手术的一部分,但其只能解决盆腔中线部位的疼痛,不能解决盆腔其他部位的疼痛。保守性手术虽然少有能治愈者,但毕竟改善了患者的生育机会,并且可以暂时缓解疼痛。保守性手术后约...[详细]
1.CA125检查 卵巢癌相关抗原CA125是来源于体腔上皮细胞的表面抗原,是一种高分子糖蛋白,主要存在于子宫内膜、宫颈上皮、输卵管、腹膜、胸膜和心包膜上。这些组织细胞表面的CA125抗原脱落后进入人体腔。在血液、宫颈黏液、乳汁、唾液、羊水和腹腔液等体液内均有较高浓度的表达,唾液中有CA125浓度较血清中高1倍,腹腔液中的浓度较血液中高100倍。CA125的浓度随月经周期而波动,在子宫内膜周期中以增生期最低,黄体期开始上升,月经期最高。卵巢肿瘤、盆腔炎、子宫内膜异位症和早孕等CA125的浓度升高。血清中的浓度变化与病灶的大小和病变的严重程度呈正相关。临床上以此指标辅助诊断以上疾病,并可监测疾...[详细]
1.影像学诊断 (1)超声检查:超声检查通常应用在子宫内膜异位症Ⅲ~Ⅳ期的患者,盆腔内形成了子宫内膜异位囊肿,多见卵巢巧克力囊肿。声像图不易与卵巢肿瘤相区别,需结合临床和其他检查予以鉴别。一般在盆腔内可探及单个或多个囊肿,囊肿直径一般为5~6cm,很少>10cm。由于血液机化和纤维沉积,内膜异位囊壁较厚且粗糙不平,囊肿多与周围组织紧密粘连,特别与子宫粘连较紧。月经期由于囊肿内出血,B超下可稍增大。一般将卵巢子宫内膜异位症的声像图分为4种类型:囊肿型、多囊型、混合型和实体型。 ①弥漫型子宫腺肌病声像图: A.子宫增大:子宫呈均匀性增大,在纵或横切面常显示子宫后壁增厚...[详细]
?手术治疗1、治疗目的:明确诊断,除外恶性,长期试验治疗不可取;切除病灶,尽量减少卵巢的损伤,减少术后粘连;分离粘连,恢复解剖,助于妊娠;减轻症状,减少复发的可能。2、治疗原则:根据每个病人的具体情况进行个体化的手术治疗。经腹腔镜手术还是开腹手术取决于操作者的经验和技术,不完全取决于患者的疾病期别。子宫内膜异位症手术治疗通常有三种方式,即保留生育功能的手术,保留卵巢功能的手术和根治性手术。骶前神经切除术或骶骨韧带切断术,也为保守性手术的一部分,但其只能解决盆腔中线部位的疼痛,不能解决盆腔其他部位的疼痛。保守性手术虽然少有能治愈者,但毕竟改善了患者的生育机会,并且可以暂时缓解疼痛。保守性手术后约...[详细]
?手术治疗1、治疗目的:明确诊断,除外恶性,长期试验治疗不可取;切除病灶,尽量减少卵巢的损伤,减少术后粘连;分离粘连,恢复解剖,助于妊娠;减轻症状,减少复发的可能。2、治疗原则:根据每个病人的具体情况进行个体化的手术治疗。经腹腔镜手术还是开腹手术取决于操作者的经验和技术,不完全取决于患者的疾病期别。子宫内膜异位症手术治疗通常有三种方式,即保留生育功能的手术,保留卵巢功能的手术和根治性手术。骶前神经切除术或骶骨韧带切断术,也为保守性手术的一部分,但其只能解决盆腔中线部位的疼痛,不能解决盆腔其他部位的疼痛。保守性手术虽然少有能治愈者,但毕竟改善了患者的生育机会,并且可以暂时缓解疼痛。保守性手术后约...[详细]
子宫内膜异位症为良性疾患,但作为“恶性”,治疗十分棘手,除根治性手术外几无治愈的可能,对此患者及医师应有足够的思想准备。

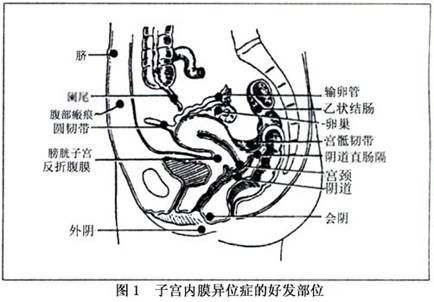 1.卵巢子宫内膜异位症 卵巢子宫内膜异位症最为多见,据报道发生于卵巢的子宫内膜异位症为40%~50%,约80%累及一侧卵巢,50%同时涉及双侧卵巢。早期在卵巢表面可见灰红色、棕色、蓝色的病变区。随着病变的发展,异位的内膜向卵巢皮质侵入,异位内膜可因反复出血而形成单个或多个囊肿,但以单个为多见,称为卵巢子宫内膜异位囊肿,囊肿内含有暗褐色糊状陈旧性血液,状似巧克力液体,故又称为卵巢巧克力囊肿。由于这种囊肿在初期常有穿破特点,一般不会长得很大,一般直径多在5~6cm以下,很少超过10cm,但也有直径达25cm左右者,囊肿增大时表面呈灰蓝色,可有棕色斑块镶嵌。经期囊肿内出血增多,囊内压力增高,囊壁可出现小的裂隙,并可有极少量血液渗漏,裂隙随即被漏出物引起的腹膜局部炎性反应和组织纤维化所闭合,造成卵巢与周围组织如子宫、阔韧带或乙状结肠、直肠等紧密粘连,被固定于盆腔内。手术分离过程中囊肿往往破裂,为卵巢子宫内膜异位囊肿的特征之一。 2.子宫后壁下段、宫骶韧带、直肠子宫陷凹、直肠阴道隔的子宫内膜异位症这些部位均于盆腔较低部位,与经血中的子宫内膜碎屑接触机会最多,故为子宫内膜异位症的好发部位。在这些部位病变为蓝色、棕色或黑色结节或纤维化粘连之斑块。当结节或斑块位于宫骶韧带或阴道直肠隔时,即使病变较小仍可触及。随着病变的发展,可累及双侧卵巢,阴道直肠隔,并造成盆腔广泛粘连,使子宫直肠陷凹变浅或消失。宫骶韧带及直肠陷凹部位的病变可发展侵入到直肠与阴道,形成可经阴道检查发现的结节,向阴道后穹隆或直肠突出,累及直肠的肌层,可形成粘连,造成管腔粘连,但极少穿透直肠黏膜层。 3.宫颈、阴道、外阴部的子宫内膜异位症 这些部位的子宫内膜异位症一般较少见,且症状一般不典型。阴道子宫内膜异位症可能由子宫直肠陷凹的病灶蔓延而来。宫颈子宫内膜异位病灶可能由于经前宫颈电灼或激光等手术创面未愈合而月经来潮,由子宫内膜碎屑种植而致,宫颈深部的病灶也可能系直肠子宫陷凹异位灶直接蔓延而来。外阴部的子宫内膜异位症也可由于分娩时将子宫内膜种植于外阴伤口而致。宫颈部位的异位病灶可见宫颈表面暗红或紫蓝色小颗粒;阴道部病灶为紫蓝色硬节或多个息肉样突起;外阴部病灶可于病灶部位触及硬节,并随月经周期而变化,经期增大、胀痛,经后缩小,症状消失。 4.输卵管子宫内膜异位症 一般直接累及输卵管者较少,偶可在其管壁浆膜层见到紫蓝色斑点或小结节,输卵管与周围病变组织粘连,造成输卵管扭曲而影响输卵管的蠕动功能,但输卵管一般通畅。据文献报道输卵管子宫内膜异位症占10%,输卵管系膜子宫内膜异位症占10%。 5.肠道子宫内膜异位症 肠道子宫内膜异位症很少见,可累及阑尾、盲肠及乙状结肠、直肠等。其中阑尾子宫内膜异位症占肠道子宫内膜异位症的17%,盲肠占7%,而结、直肠部位占71%。盆腔子宫内膜异位症同时累及阑尾者约占1%。据国外文献报道在子宫内膜异位症中直肠子宫内膜异位症占5%~10%,阑尾及其他肠段的子宫内膜异位症占2%~5%。在这些部位的病灶,首先侵犯肠管的浆膜层,继而深入肌层,形成坚硬的结节、瘢痕、粘连,造成肠管变形、狭窄,但一般不侵犯黏膜层,因此肠黏膜完整。 6.泌尿道子宫内膜异位症 泌尿道子宫内膜异位症包括膀胱、输尿管、尿道及肾脏子宫内膜异位症。泌尿道子宫内膜异位症约占所有子宫内膜异位症的1.2%,其中累及膀胱者占84%,输尿管占15%,肾脏及尿道极少。病变累及膀胱三角区,患者可出现尿频、尿急、尿痛,由于不侵犯膀胱黏膜,一般不伴血尿。但如果病灶大,经期由于黏膜充血可有轻微血尿。在膀胱镜下,多数病人可显示黏膜下肿块呈紫蓝色突起,经期紫色加深。子宫内膜异位症侵及输尿管时,如果病灶大可发生输尿管梗阻;如果输尿管周围组织如宫骶韧带、宫旁组织发生子宫内膜异位症时,病变可累及输尿管,可致局部输尿管发生扭曲、狭窄、梗阻等,继而发生输尿管扩张、肾盂积水等。 7.腹壁子宫内膜异位症 一般都出现于手术后的腹壁瘢痕,是手术时子宫内膜直接种植所致。一般发生于手术后数月至数年,在腹壁手术瘢痕的部位出现硬节,月经期发生疼痛,硬节增大。病灶多位于腹直肌鞘前后,常累及腹直肌和腹直肌鞘,病灶如向腹壁皮肤侵犯,可穿破皮肤,月经来潮时可见病灶出血。病灶切面呈灰白色或略带黄色,可见多个含棕色液体的小囊。 8.其他部位的子宫内膜异位症 子宫内膜异位症除可发生于上述部位以外,还可发生于身体的其他部位,如腹股沟、脐、肺、横膈等部位,但临床上极为少见。发生于这些部位的子宫内膜异位灶可发生周期性疼痛,并触及肿块,如果为肺或横膈部位病灶,可通过拍片或者CT等发现。在月经期症状加剧,病灶增大。如果为脐部的内膜异位症,可有脐部疼痛,紫蓝色皮下结节,经期且有血性或棕色液体从脐部流出。如发生于肺部的子宫内膜异位症,可出现周期性咯血。 镜下检查子宫内膜异位症的典型结构为在病灶中可见到子宫内膜上皮、内膜腺体或腺样结构,内膜间质及出血。病灶较少的区域也能看到较正常的内膜组织,并有含铁血黄素的巨噬细胞。在较晚期的病例中,由于反复出血,上述典型的组织结构可能被破坏而难以发现,而出现临床和镜下病检所见不一致现象,临床表现极典型而内膜异位组织病理特征极少。Vervon等(1986)根据肉眼所见病灶色泽,结合镜检所见及含铁血黄素的多寡,将内膜异位症分成4组:①颜色呈红色或透亮,镜检多见内膜腺体及间质无含铁血黄素或仅少量;②颜色呈红棕色,镜检也多见腺体及间质,含铁血黄素少于25%;③颜色呈深棕色,镜检仅见散在的内膜样细胞,含铁血黄素为25%~50%;④病灶呈黑色,镜检看不到内膜细胞,而含铁血黄素超过50%。异位的子宫内膜在卵巢分泌的激素作用下,也发生周期性改变,但其改变不一定与子宫内膜的变化同步,且往往多为增生期改变,是因为异位内膜周围组织纤维化致血供不足有关。 9.子宫内膜异位症恶性变 异位症病例中恶性变者罕见,恶变率<1%,收集世界文献记载不满100例。恶变较易发生于卵巢巧克力囊肿,通常恶变为腺癌。良性的卵巢巧克力囊肿内壁呈红色或暗棕色不一,根据出血范围和持续时间而定;内壁可能薄而光滑或厚似天鹅绒样,根据纤维组织或功能性子宫内膜多少而定。如在囊腔内发现乳头状或息肉样病变,应考虑可能为恶性,其病理诊断标准为:①卵巢必须是良性子宫内膜异位症的部位。②必须是一真正的腺癌。③必须证实从良性至恶性的移行区存在。
1.卵巢子宫内膜异位症 卵巢子宫内膜异位症最为多见,据报道发生于卵巢的子宫内膜异位症为40%~50%,约80%累及一侧卵巢,50%同时涉及双侧卵巢。早期在卵巢表面可见灰红色、棕色、蓝色的病变区。随着病变的发展,异位的内膜向卵巢皮质侵入,异位内膜可因反复出血而形成单个或多个囊肿,但以单个为多见,称为卵巢子宫内膜异位囊肿,囊肿内含有暗褐色糊状陈旧性血液,状似巧克力液体,故又称为卵巢巧克力囊肿。由于这种囊肿在初期常有穿破特点,一般不会长得很大,一般直径多在5~6cm以下,很少超过10cm,但也有直径达25cm左右者,囊肿增大时表面呈灰蓝色,可有棕色斑块镶嵌。经期囊肿内出血增多,囊内压力增高,囊壁可出现小的裂隙,并可有极少量血液渗漏,裂隙随即被漏出物引起的腹膜局部炎性反应和组织纤维化所闭合,造成卵巢与周围组织如子宫、阔韧带或乙状结肠、直肠等紧密粘连,被固定于盆腔内。手术分离过程中囊肿往往破裂,为卵巢子宫内膜异位囊肿的特征之一。 2.子宫后壁下段、宫骶韧带、直肠子宫陷凹、直肠阴道隔的子宫内膜异位症这些部位均于盆腔较低部位,与经血中的子宫内膜碎屑接触机会最多,故为子宫内膜异位症的好发部位。在这些部位病变为蓝色、棕色或黑色结节或纤维化粘连之斑块。当结节或斑块位于宫骶韧带或阴道直肠隔时,即使病变较小仍可触及。随着病变的发展,可累及双侧卵巢,阴道直肠隔,并造成盆腔广泛粘连,使子宫直肠陷凹变浅或消失。宫骶韧带及直肠陷凹部位的病变可发展侵入到直肠与阴道,形成可经阴道检查发现的结节,向阴道后穹隆或直肠突出,累及直肠的肌层,可形成粘连,造成管腔粘连,但极少穿透直肠黏膜层。 3.宫颈、阴道、外阴部的子宫内膜异位症 这些部位的子宫内膜异位症一般较少见,且症状一般不典型。阴道子宫内膜异位症可能由子宫直肠陷凹的病灶蔓延而来。宫颈子宫内膜异位病灶可能由于经前宫颈电灼或激光等手术创面未愈合而月经来潮,由子宫内膜碎屑种植而致,宫颈深部的病灶也可能系直肠子宫陷凹异位灶直接蔓延而来。外阴部的子宫内膜异位症也可由于分娩时将子宫内膜种植于外阴伤口而致。宫颈部位的异位病灶可见宫颈表面暗红或紫蓝色小颗粒;阴道部病灶为紫蓝色硬节或多个息肉样突起;外阴部病灶可于病灶部位触及硬节,并随月经周期而变化,经期增大、胀痛,经后缩小,症状消失。 4.输卵管子宫内膜异位症 一般直接累及输卵管者较少,偶可在其管壁浆膜层见到紫蓝色斑点或小结节,输卵管与周围病变组织粘连,造成输卵管扭曲而影响输卵管的蠕动功能,但输卵管一般通畅。据文献报道输卵管子宫内膜异位症占10%,输卵管系膜子宫内膜异位症占10%。 5.肠道子宫内膜异位症 肠道子宫内膜异位症很少见,可累及阑尾、盲肠及乙状结肠、直肠等。其中阑尾子宫内膜异位症占肠道子宫内膜异位症的17%,盲肠占7%,而结、直肠部位占71%。盆腔子宫内膜异位症同时累及阑尾者约占1%。据国外文献报道在子宫内膜异位症中直肠子宫内膜异位症占5%~10%,阑尾及其他肠段的子宫内膜异位症占2%~5%。在这些部位的病灶,首先侵犯肠管的浆膜层,继而深入肌层,形成坚硬的结节、瘢痕、粘连,造成肠管变形、狭窄,但一般不侵犯黏膜层,因此肠黏膜完整。 6.泌尿道子宫内膜异位症 泌尿道子宫内膜异位症包括膀胱、输尿管、尿道及肾脏子宫内膜异位症。泌尿道子宫内膜异位症约占所有子宫内膜异位症的1.2%,其中累及膀胱者占84%,输尿管占15%,肾脏及尿道极少。病变累及膀胱三角区,患者可出现尿频、尿急、尿痛,由于不侵犯膀胱黏膜,一般不伴血尿。但如果病灶大,经期由于黏膜充血可有轻微血尿。在膀胱镜下,多数病人可显示黏膜下肿块呈紫蓝色突起,经期紫色加深。子宫内膜异位症侵及输尿管时,如果病灶大可发生输尿管梗阻;如果输尿管周围组织如宫骶韧带、宫旁组织发生子宫内膜异位症时,病变可累及输尿管,可致局部输尿管发生扭曲、狭窄、梗阻等,继而发生输尿管扩张、肾盂积水等。 7.腹壁子宫内膜异位症 一般都出现于手术后的腹壁瘢痕,是手术时子宫内膜直接种植所致。一般发生于手术后数月至数年,在腹壁手术瘢痕的部位出现硬节,月经期发生疼痛,硬节增大。病灶多位于腹直肌鞘前后,常累及腹直肌和腹直肌鞘,病灶如向腹壁皮肤侵犯,可穿破皮肤,月经来潮时可见病灶出血。病灶切面呈灰白色或略带黄色,可见多个含棕色液体的小囊。 8.其他部位的子宫内膜异位症 子宫内膜异位症除可发生于上述部位以外,还可发生于身体的其他部位,如腹股沟、脐、肺、横膈等部位,但临床上极为少见。发生于这些部位的子宫内膜异位灶可发生周期性疼痛,并触及肿块,如果为肺或横膈部位病灶,可通过拍片或者CT等发现。在月经期症状加剧,病灶增大。如果为脐部的内膜异位症,可有脐部疼痛,紫蓝色皮下结节,经期且有血性或棕色液体从脐部流出。如发生于肺部的子宫内膜异位症,可出现周期性咯血。 镜下检查子宫内膜异位症的典型结构为在病灶中可见到子宫内膜上皮、内膜腺体或腺样结构,内膜间质及出血。病灶较少的区域也能看到较正常的内膜组织,并有含铁血黄素的巨噬细胞。在较晚期的病例中,由于反复出血,上述典型的组织结构可能被破坏而难以发现,而出现临床和镜下病检所见不一致现象,临床表现极典型而内膜异位组织病理特征极少。Vervon等(1986)根据肉眼所见病灶色泽,结合镜检所见及含铁血黄素的多寡,将内膜异位症分成4组:①颜色呈红色或透亮,镜检多见内膜腺体及间质无含铁血黄素或仅少量;②颜色呈红棕色,镜检也多见腺体及间质,含铁血黄素少于25%;③颜色呈深棕色,镜检仅见散在的内膜样细胞,含铁血黄素为25%~50%;④病灶呈黑色,镜检看不到内膜细胞,而含铁血黄素超过50%。异位的子宫内膜在卵巢分泌的激素作用下,也发生周期性改变,但其改变不一定与子宫内膜的变化同步,且往往多为增生期改变,是因为异位内膜周围组织纤维化致血供不足有关。 9.子宫内膜异位症恶性变 异位症病例中恶性变者罕见,恶变率<1%,收集世界文献记载不满100例。恶变较易发生于卵巢巧克力囊肿,通常恶变为腺癌。良性的卵巢巧克力囊肿内壁呈红色或暗棕色不一,根据出血范围和持续时间而定;内壁可能薄而光滑或厚似天鹅绒样,根据纤维组织或功能性子宫内膜多少而定。如在囊腔内发现乳头状或息肉样病变,应考虑可能为恶性,其病理诊断标准为:①卵巢必须是良性子宫内膜异位症的部位。②必须是一真正的腺癌。③必须证实从良性至恶性的移行区存在。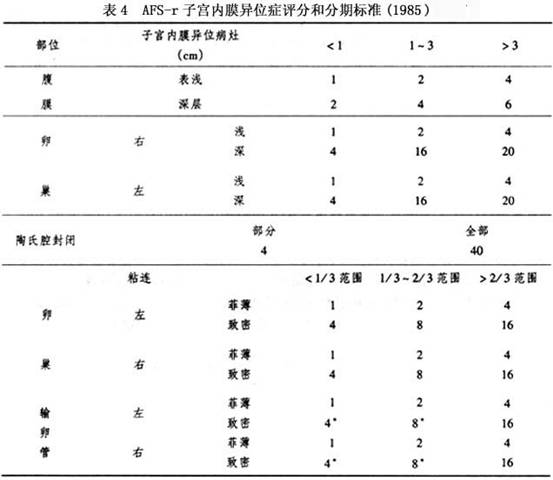 AFS-r分类系统,根据病变累及腹膜、卵巢、输卵管等的深浅和所引起粘连的致密及广泛度予以评分,将总的病情按分数所表达的严重度列为4期。并提供了解剖图描绘病变所在,同时也提供了记录生殖道以外的少见部位病变的位置及病理。这种标准已被许多国家的学者所采用。我国现也采用此分类系统。故将此分类系统加以介绍。 此分类系统虽已被广泛采用,但仍不完善,尤其是对于判断盆腔疼痛和不孕还有争论。期望能有更好的分类系统。
AFS-r分类系统,根据病变累及腹膜、卵巢、输卵管等的深浅和所引起粘连的致密及广泛度予以评分,将总的病情按分数所表达的严重度列为4期。并提供了解剖图描绘病变所在,同时也提供了记录生殖道以外的少见部位病变的位置及病理。这种标准已被许多国家的学者所采用。我国现也采用此分类系统。故将此分类系统加以介绍。 此分类系统虽已被广泛采用,但仍不完善,尤其是对于判断盆腔疼痛和不孕还有争论。期望能有更好的分类系统。 浙公网安备
33010902000463号
浙公网安备
33010902000463号