骨质软化症与佝偻病是以新近形成的骨基质矿化障碍为特点的一种骨骼疾病。其结果导致非矿化的骨样组织(类骨质)堆积,骨质软化,而产生骨痛、骨畸形、骨折等一系列临床症状和体征。该病的病因多种多样,主要分为四类:①维生素D营养性缺乏。②维生素D的代谢活性缺陷。③骨矿化部位的矿物质缺乏。④骨细胞、骨基质紊乱。在青春期前,即长骨生长板闭合前到闭合期发生损害为佝偻病。在成人,骨骺生长板闭合后的骨矿化损害,称骨质软化症。 佝偻病和骨质软化症无论在组织学、影像学或生化特征方面都是基本相同的,它们来自同样的病理机制,但因病变损害发生在不同的生长时期,表现略有不同。佝偻病对长骨生长板的损害更严重,而骨软化症...[详细]
骨的矿化是一个非常复杂的过程。从基础的软骨细胞、骨基质形成,原料钙、磷、镁的供应到局部内环境的稳定,激素如甲状旁腺激素(PTH)、l,25-(OH)2D3、降钙素(CT)的调控,任一环节出现故障都可影响骨的矿化而导致佝偻病和骨质软化症。 骨质软化症与佝偻病的病因很多,20世纪70年代以前相当多数的国家,特别是发展中国家中仍以维生素D缺乏为主要原因。近年随着人民营养状况和生活条件的改善、对该病认识的提高及防治,营养性维生素D缺乏佝偻病和骨软化症明显减少,而遗传性、代谢性缺陷所致的佝偻病和骨软化症将成为更重要的原因。随着检验技术提高和分子生物学的应用,后者可能成为今后研究的主攻方向。由于...[详细]
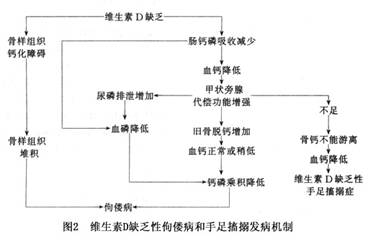
1.发病机制 骨质软化症与佝偻病的发病机制很复杂。维生素D缺乏主要引起佝偻病和骨质软化病,是由于维生素D缺乏引起钙磷代谢紊乱而造成的代谢性骨骼疾病,其特点是骨样组织钙化不良,骨骼生长障碍。维生素D缺乏时肠道内钙磷吸收减少,使血钙、血磷下降,血钙下降促使甲状旁腺分泌增加,后者有促进破骨细胞溶解骨盐作用,使旧骨脱钙,骨钙进入血中维持血钙接近正常。但甲状旁腺素可抑制肾小管磷的再吸收,以致尿磷增加,血磷降低,血液中钙磷乘积降低(<40),使体内骨骼成骨的过程钙化受阻,成骨细胞代偿性增生,造成骨骺端及骨膜下骨样组织堆积,引起佝偻病及骨软化病。如果甲状旁腺反应迟钝,骨钙不能很快游离到血中,则血钙下降。如...[详细]
1.佝偻病 其病理基础是矿化障碍,大量类骨质堆积,导致骨质软化、畸形。由于病因不同,佝偻病发病时间不同,表现各异。营养性佝偻病多出现在6~24个月婴儿,遗传性维生素D假性缺乏常在出生后2~3个月,而单纯性低血磷性佝偻病,一般在出生后2~5年才有所表现。佝偻病表现在骨生长和骨转换迅速的部位更为明显,在出生后第1年,生长最迅速的是颅骨、腕骨和肋骨。表现为颅骨质软,指压后可凹陷,呈乒乓球样弹性感觉,颅骨四个骨化中心类骨质堆积向表面隆起形成方颅。肋骨和肋软骨交界处也有类骨质堆积膨大成串珠肋,同时肋骨缺钙变软受肋间肌牵引内陷,而胸骨突出,形成鸡胸。膈肌长期牵拉肋骨,在前胸壁出现横形的凹陷,即赫氏沟。长...[详细]
1.多数骨质软化症与佝偻病因血钙降低都不同程度伴有代偿性甲状旁腺功能增加,有的甚至出现明显的继发性甲旁亢。 2.佝偻病长骨骨干缺钙、软化因应力作用而弯曲,出现“O”形腿(膝内翻)、“X”形腿(膝外翻)及胫骨下部前倾,成军刀状畸形。严重佝偻病患者和婴幼儿佝偻病可因严重低血钙而出现手足搐搦,甚至可致全身惊厥、喉痉挛,发生窒息而死亡。 3.骨质软化症可导致骨盆变小,因骨盆骨软化,不能有效地支撑脊柱,导致盆腔器官下移,引起骨盆狭窄。
1.生化改变 (1)血钙、磷:佝偻病和骨质软化症由于病因和程度不同及有无继发甲旁亢,其血钙、磷可有以下六种变化: ①血钙降低、血磷正常或偏低,如轻度营养性维生素D缺乏性佝偻病等。 ②血钙正常或偏低、血磷明显降低,如X连锁低磷血症,肾小管和肿瘤性骨软化症等。 ③血钙、磷均明显减低,如维生素D依赖性佝偻病Ⅰ型和严重的维生素D缺乏性佝偻病伴继发甲旁亢。 ④血钙减低、血磷正常,如特发性甲旁减和肾性骨病(尿毒症性骨病)。 ⑤血钙正常或增高、血磷正常,如家族性碱性磷酸酶过少症等。 ⑥血钙、磷均正常,如中轴性骨质软化症和骨纤维不全症等。...[详细]
1.X线的征象 (1)佝偻病:主要病理改变发生在生长旺盛的区域,X线征象变化也主要在生长最快的干骺端,如股骨远侧、肱骨近端、胫骨和尺骨末端。早期变化是临时钙化带模糊变薄、不规则乃至消失,干骺端先是膨大增宽,外形不规则呈毛刷状,而后中心凹陷呈杯状。骨骺线增宽可是正常儿童的5~10倍。骨骺出现迟缓,外形小,边缘模糊。骨畸形可见膝内翻、膝外翻等,10岁以后膝部较腕部改变更明显。 (2)骨软化症:轻度者仅显示普遍性骨密度减低,进一步发展可出现骨皮质变薄,密度减低呈绒毛状,腰椎呈双凹变。典型者可出现Looser带(Milkman假性骨折),它是骨软化症的一个X线特征,表现为双侧对称性...[详细]
应根据病史、临床表现、血液生化检查及X线骨骼检查。后二者检查对非典型病例及佝偻病分期更有诊断意义。 1.佝偻病 有下述临床表现应考虑佝偻病可能: (1)发育迟缓,身高低于正常范围。 (2)儿童表情淡漠和易激怒,或好静,不愿活动,宁愿坐着,不愿站立和步行。 (3)坐位时,腹部膨大(佝偻病大腹)。 (4)年龄很小的儿童颅骨变软,方颅及前额突起及牙质缺损。 (5)胸壁肋软骨交界处呈串珠状,下位肋骨窿高低不平,成为Harrison沟,胸椎后突但进展性脊柱侧凸不多见。 (6)腕、踝、膝及肘关节明显膨大,下肢弓状畸形。有时可伴有骨折,...[详细]
1.佝偻病长骨骨干缺钙、软化因应力作用而弯曲,出现“O”形腿(膝内翻)、“X”形腿(膝外翻)及胫骨下部前倾,成军刀状畸形。严重佝偻病患者和婴幼儿佝偻病可因严重低血钙而出现手足搐搦,甚至可致全身惊厥、喉痉挛,发生窒息而死亡。 2.骨质软化症可导致骨盆变小,因骨盆骨软化,不能有效地支撑脊柱,导致盆腔器官下移,引起骨盆狭窄。 3.骨质软化症还可并发代偿性甲状旁腺功能亢进,长期活动减少可发生失用性肌萎缩。可使颈椎变短,腰椎前凸,胸椎后凸,导致脊柱侧弯畸形、驼背,身高缩短。
1.我国由于还未广泛使用钙和维生素D的强化食品,膳食中钙和维生素D含量普遍较低,加之我国北部地区冬季较长,日照时间短,3岁以下儿童佝偻病的发生率较多,而较年长儿童的亚临床型维生素D缺乏和妊娠、哺乳期骨质软化症也时有发生,因此对于骨质软化症与佝偻病的预防是非常必要和须持久进行的。据我国人群钙摄入量调查,绝大多数人在营养标准的80%以下,儿童有的仅为20%~50%,所以适量地补充钙剂对婴幼儿和妊娠末期、哺乳期、绝经后妇女及吸收功能不良的老年人也是必要的。儿童补钙应20~30mg/(kg·d),绝经后妇女和老年人500mg/d,妊娠和哺乳期妇女补钙500~1000mg/d。长期服用钙者,间断服用更为...[详细]

 本病的特征是新形成的骨基质不能以正常的方式进行矿化。骨的矿化是一个复杂的过程,涉及到钙、磷代谢,成骨细胞功能及矿化部位的酸碱环境等许多因素。引起骨质软化症与佝偻病的原因主要包括以下几个方面: 1.维生素D缺乏 维生素D对机体钙、磷代谢起重要作用,能促进小肠对钙、磷的吸收,增加肾小管对钙、磷的回吸收;刺激骨钙的回吸收;在PTH的协同作用下,动员骨盐的溶解;维持钙、磷在血液中的正常浓度,有利于骨质中骨盐的沉着,促进新骨形成。因此,维生素D缺乏及代谢障碍是引起佝偻病及骨质软化症的重要原因。引起维生素D缺乏的原因有很多,主要包括: (1)日照不足:据估计,人暴露在日光下,每平方厘米的皮肤每小时可产生6 U维生素 D3,正常日照每天可产生维生素 D 310~100μg,如有充足的钙、磷饮食,足以防止佝偻病和骨质软化症的发生,但许多因素可以影响日照量和紫外线的吸收,如季节、温度、空气污染等。季节可明显影响日照量和维生素 D的产生,在冬、春季由于日光照射量的降低,25-(OH)D3水平与环境气温的关系大于平均每天日光照射,随着工业的发展,工业烟雾、煤炭粉尘的污染进一步降低了有用的紫外线光,事实上,佝偻病可能是空气污染性疾病的第一个例子。再者,皮肤色素、服装传统习惯、户外活动减少也是导致日光照射减少的重要原因。皮肤色素增深可导致紫外线吸收的减少,寒冷地区或赤道附近为避免寒冷或炎热日光照射包裹婴儿过严,亚洲姑娘和妇女习惯呆在屋里、穿传统服装和闺房中窗帘紧闭的习惯均可使母亲及孩子日光照射不足。近年来日益拥挤的城市,楼房密集,楼层迅速增高,街道日照逐步减少,人们紧张工作,户外活动减少,特别是不少老年人寿命延长和体内代谢衰减,行动不便使外出活动更少,这些均导致营养性维生素D缺乏,出现佝偻病和骨软化或亚临床型的骨质软化症。 (2)摄入不足:在美国一些儿童吃素食导致佝偻病已有报告。还有一些地区的面粉中含有较高量的植酸盐和木质素,植酸盐可结合钙、锌,增加其排泄,木质素可和胆酸形成复合物,影响维生素D的吸收,均可导致佝偻病。 (3)胃肠道病变及术后常伴有维生素D的吸收不良;胆道疾病如胆汁性肝硬化,胆道梗阻影响脂肪的吸收,也影响脂溶性维生素D的吸收;胰腺功能不良也可引起维生素D吸收减少。 (4)吸收不良:目前导致维生素D缺乏的许多原因是小肠、肝胆功能紊乱,胰腺疾患伴肠吸收障碍。患吸收障碍综合征时,维生素D丢失不仅仅包括口服给予的维生素D,而且还有内源性产物。这些紊乱包括:胃切除术后、小肠切除或旁路吻合、克罗恩病、面筋不应症、区域性肠炎、憩室多发性营养不良、停滞(盲)环综合征、硬皮病、胰腺外分泌不足、胰管黏稠物阻塞症、慢性脂肪泻、胆道阻塞、肝管外胆管阻塞、先天性胆管闭锁等。英国一报告,25%小肠旁路手术病人有骨软化的组织学证据,并有25-(0H)D3水平降低,但骨软化的X线表现不太常见。
本病的特征是新形成的骨基质不能以正常的方式进行矿化。骨的矿化是一个复杂的过程,涉及到钙、磷代谢,成骨细胞功能及矿化部位的酸碱环境等许多因素。引起骨质软化症与佝偻病的原因主要包括以下几个方面: 1.维生素D缺乏 维生素D对机体钙、磷代谢起重要作用,能促进小肠对钙、磷的吸收,增加肾小管对钙、磷的回吸收;刺激骨钙的回吸收;在PTH的协同作用下,动员骨盐的溶解;维持钙、磷在血液中的正常浓度,有利于骨质中骨盐的沉着,促进新骨形成。因此,维生素D缺乏及代谢障碍是引起佝偻病及骨质软化症的重要原因。引起维生素D缺乏的原因有很多,主要包括: (1)日照不足:据估计,人暴露在日光下,每平方厘米的皮肤每小时可产生6 U维生素 D3,正常日照每天可产生维生素 D 310~100μg,如有充足的钙、磷饮食,足以防止佝偻病和骨质软化症的发生,但许多因素可以影响日照量和紫外线的吸收,如季节、温度、空气污染等。季节可明显影响日照量和维生素 D的产生,在冬、春季由于日光照射量的降低,25-(OH)D3水平与环境气温的关系大于平均每天日光照射,随着工业的发展,工业烟雾、煤炭粉尘的污染进一步降低了有用的紫外线光,事实上,佝偻病可能是空气污染性疾病的第一个例子。再者,皮肤色素、服装传统习惯、户外活动减少也是导致日光照射减少的重要原因。皮肤色素增深可导致紫外线吸收的减少,寒冷地区或赤道附近为避免寒冷或炎热日光照射包裹婴儿过严,亚洲姑娘和妇女习惯呆在屋里、穿传统服装和闺房中窗帘紧闭的习惯均可使母亲及孩子日光照射不足。近年来日益拥挤的城市,楼房密集,楼层迅速增高,街道日照逐步减少,人们紧张工作,户外活动减少,特别是不少老年人寿命延长和体内代谢衰减,行动不便使外出活动更少,这些均导致营养性维生素D缺乏,出现佝偻病和骨软化或亚临床型的骨质软化症。 (2)摄入不足:在美国一些儿童吃素食导致佝偻病已有报告。还有一些地区的面粉中含有较高量的植酸盐和木质素,植酸盐可结合钙、锌,增加其排泄,木质素可和胆酸形成复合物,影响维生素D的吸收,均可导致佝偻病。 (3)胃肠道病变及术后常伴有维生素D的吸收不良;胆道疾病如胆汁性肝硬化,胆道梗阻影响脂肪的吸收,也影响脂溶性维生素D的吸收;胰腺功能不良也可引起维生素D吸收减少。 (4)吸收不良:目前导致维生素D缺乏的许多原因是小肠、肝胆功能紊乱,胰腺疾患伴肠吸收障碍。患吸收障碍综合征时,维生素D丢失不仅仅包括口服给予的维生素D,而且还有内源性产物。这些紊乱包括:胃切除术后、小肠切除或旁路吻合、克罗恩病、面筋不应症、区域性肠炎、憩室多发性营养不良、停滞(盲)环综合征、硬皮病、胰腺外分泌不足、胰管黏稠物阻塞症、慢性脂肪泻、胆道阻塞、肝管外胆管阻塞、先天性胆管闭锁等。英国一报告,25%小肠旁路手术病人有骨软化的组织学证据,并有25-(0H)D3水平降低,但骨软化的X线表现不太常见。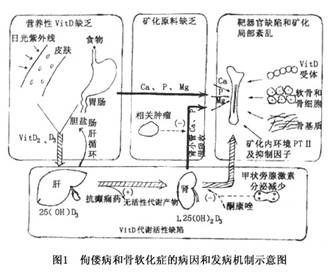
 2.病理 骨质软化症与佝偻病的组织学改变十分类似。所不同的是佝偻病的病变部位在骺板上,而骨质软化症则在骨小梁和皮质骨。 佝偻病的主要改变为生长板的肥大细胞层增厚且未适当的钙化,但静止层及增殖层无改变。成熟层细胞的柱状排列消失,轴向厚度和宽度增加,先期钙化带未能发生矿化,从而使血管呈趋化性方向长入生长板。原始松质骨区钙化障碍,形成干骺端各种畸形。 骨质软化症的特点是骨样组织量多(不适当的矿物化基质),且覆盖在骨小梁表面及骨皮质的内衬。过量骨样组织堆积可达骨膜下,导致骨小梁变细,数量亦减少。在骨皮质,哈氏管变得不规整且形成大的管腔。骨样组织缝隙不仅是骨质软化症的特点,在其他高代谢转换的骨病中亦存在,但在骨质软化症中,其缝隙多且宽度增加,形成假性骨折或Looser’s区,此为骨质软化症的X线特征,因骨样组织局灶性堆积引起。 纤维性骨炎,此反映了继发性甲状旁腺功能亢进,也可出现在佝偻病及骨质软化症中(继发于低血钙水平)。
2.病理 骨质软化症与佝偻病的组织学改变十分类似。所不同的是佝偻病的病变部位在骺板上,而骨质软化症则在骨小梁和皮质骨。 佝偻病的主要改变为生长板的肥大细胞层增厚且未适当的钙化,但静止层及增殖层无改变。成熟层细胞的柱状排列消失,轴向厚度和宽度增加,先期钙化带未能发生矿化,从而使血管呈趋化性方向长入生长板。原始松质骨区钙化障碍,形成干骺端各种畸形。 骨质软化症的特点是骨样组织量多(不适当的矿物化基质),且覆盖在骨小梁表面及骨皮质的内衬。过量骨样组织堆积可达骨膜下,导致骨小梁变细,数量亦减少。在骨皮质,哈氏管变得不规整且形成大的管腔。骨样组织缝隙不仅是骨质软化症的特点,在其他高代谢转换的骨病中亦存在,但在骨质软化症中,其缝隙多且宽度增加,形成假性骨折或Looser’s区,此为骨质软化症的X线特征,因骨样组织局灶性堆积引起。 纤维性骨炎,此反映了继发性甲状旁腺功能亢进,也可出现在佝偻病及骨质软化症中(继发于低血钙水平)。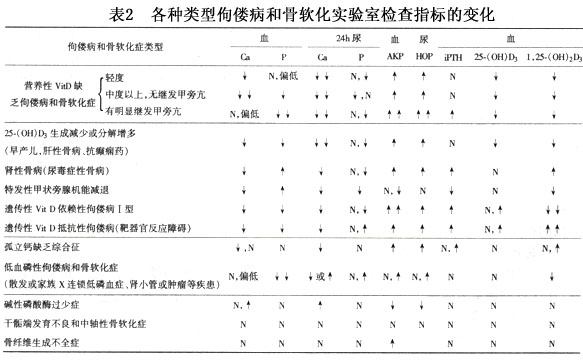
 浙公网安备
33010902000463号
浙公网安备
33010902000463号